Инструменты пользователя
Инструменты сайта
- Life support
- Афродизиаки
- Липолитические (жиросжигающие) средства
- Ноотропные средства
- Нейропротекторы
- Снотворные средства
- Спортивная медицина
- Гормоны и гормональные препараты
- Анаболические/андрогенные стероиды
- Пептиды
- Селективные модуляторы андрогенных рецепторов (SARM/САРМ)
- Аминокислоты
- Витамины
- Растения
- Алкалоиды
- Лечение
- Что лечим
- Анальгетические средства
- Антибиотики
- Антигистаминные препараты
- Антидепрессанты
- Антикоагулянты
- Антисептические средства
- Диуретики
- Небензодиазепины (Z-препараты)
- Нейролептики
- Препараты, применяемые при химиотерапии
- Нестероидные противовоспалительные препараты
- Противогрибковые средства
- Противокашлевые препараты
- Противоопухолевые препараты
- Противорвотные средства
- Противосудорожные средства
- Все страницы
Содержание
Инфаркт миокарда
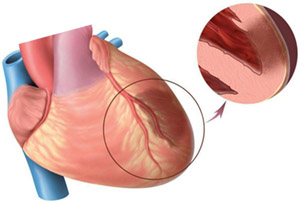 Инфаркт миокарда (ИМ) или острый инфаркт миокарда (ОИМ), широко известный как сердечный приступ, происходит, когда поток крови останавливается в части сердца, вызывая повреждение сердечной мышцы. Наиболее распространенным симптомом является боль в груди или дискомфорт, который может перемещаться в плечо, руку, спину, шею или челюсть. Часто этот дискомфорт ощущается в центре или левой стороне груди и длится более нескольких минут. Дискомфорт может иногда чувствоваться как изжога. Другие симптомы могут включать затрудненное дыхание, тошноту, чувство слабости, холодный пот или чувство усталости. 1) Около 30% людей сталкиваются с атипичными симптомами, при этом у женщин это происходит чаще, чем у мужчин. 2) Среди лиц старше 75 лет, у около 5% людей инфаркт миокарда проходил практически без истории симптомов. ИМ может привести к сердечной недостаточности, аритмии или к остановке сердца.
Инфаркт миокарда (ИМ) или острый инфаркт миокарда (ОИМ), широко известный как сердечный приступ, происходит, когда поток крови останавливается в части сердца, вызывая повреждение сердечной мышцы. Наиболее распространенным симптомом является боль в груди или дискомфорт, который может перемещаться в плечо, руку, спину, шею или челюсть. Часто этот дискомфорт ощущается в центре или левой стороне груди и длится более нескольких минут. Дискомфорт может иногда чувствоваться как изжога. Другие симптомы могут включать затрудненное дыхание, тошноту, чувство слабости, холодный пот или чувство усталости. 1) Около 30% людей сталкиваются с атипичными симптомами, при этом у женщин это происходит чаще, чем у мужчин. 2) Среди лиц старше 75 лет, у около 5% людей инфаркт миокарда проходил практически без истории симптомов. ИМ может привести к сердечной недостаточности, аритмии или к остановке сердца.
В большинстве случаев, ИМ вызывается ишемической болезнью сердца. 3) Факторы риска включают высокое кровяное давление, курение, сахарный диабет, недостаток физических упражнений, ожирение, высокий уровень холестерина в крови, плохое питание и чрезмерное потребление алкоголя. Механизм инфаркта миокарда часто включает в себя полное закупоривание коронарной артерии, вызванное разрывом атеросклеротической бляшки. ИМ реже вызывается спазмами коронарных артерий, которые могут произойти из-за кокаина, значительного эмоционального стресса и сильного холода, помимо прочих причин. При диагностике может использоваться ряд тестов, в том числе электрокардиограмма (ЭКГ), анализы крови и коронарография. ЭКГ может подтвердить инфаркт миокарда с повышением ST-сегмента, при наличии увеличения ST. Обычно используемые анализы крови включают анализ тропонина и реже креатинкиназы MB. 4) Аспирин является подходящим средством для немедленного лечения при подозрении на ИМ. Нитроглицерин или опиоиды могут использоваться при болях в грудной клетке. Тем не менее, эти препараты не улучшают общего исхода заболевания. У пациентов с низким уровнем кислорода или одышкой может применяться оксигенотерапия. При повышении ST рекомендуются средства для лечения ИМ, направленные на восстановление притока крови к сердцу, включая пластические операции на сосудах, где находятся открытые артерии, или тромболизис, когда закупорка удаляется с помощью лекарств. В случае инфаркта миокарда без повышения ST-сегмента часто используется антикоагулянт гепарин, с дополнительным использованием ангиопластики в случае высокого риска. У людей с закупоркой нескольких коронарных артерий и сахарным диабетом, может быть рекомендована операция коронарного шунтирования (КШ) вместо ангиопластики. После инфаркта миокарда, как правило, рекомендуется изменение образа жизни, наряду с длительным приемом аспирина, бета-блокаторов и статинов. Во всем мире, в 2013 году произошло около 8,6 млн случаев инфаркта миокарда. 5) Более 3-х миллионов человек имели инфаркт миокарда с повышенным ST и более 4 миллионов имели NSTEMI (инфаркт миокарда с пониженным ST). STEMI происходит примерно в два раза чаще у мужчин. Около одного миллиона человек ежегодно диагностируются ИМ в Соединенных Штатах. В развитых странах риск смерти у лиц с ИМ с повышенным ST составляет около 10%. В период с 1990 по 2010 год процент людей с ИМ снизился на международном уровне. 6)
Признаки и симптомы
Развитие симптомов инфаркта миокарда (ИМ), как правило, является постепенным и происходит в течение нескольких минут, и редко бывает резким. Боль в груди является наиболее распространенным симптомом острого инфаркта миокарда и часто описывается как ощущение сжатия, давления или сдавливания. Боль в груди из-за ишемии (недостатка крови и, следовательно, подачи кислорода) сердечной мышцы называется стенокардией. Боль чаще всего распространяется на левую руку, но также может ощущаться в нижней челюсти, шее, правой руке, спине и верхней части живота (имитируя изжогу). Знак Левина, когда человек локализует боль в груди, сжимая кулаки над грудиной, классически считается предиктором сердечной боли в груди, хотя перспективное обсервационное исследование показало, что этот знак имеет небольшую положительную прогностическую ценность. 7) Одышка (диспноэ) имеет место, когда повреждение сердца ограничивает выход левого желудочка, вызывая недостаточность левого желудочка и последующий отек легких. Другие симптомы включают потоотделение (чрезмерную потливость), слабость, головокружение, тошноту, рвоту и учащенное сердцебиение. Эти симптомы, вероятно, вызываются мощным всплеском катехоламинов из симпатической нервной системы, который возникает в ответ на боль и патологические состояния кровотока, которые являются результатом дисфункции сердечной мышцы. При ИМ может произойти потеря сознания (из-за недостаточного притока крови к мозгу и кардиогенного шока) и внезапная смерть (часто в связи с развитием фибрилляции желудочков). Атипичные симптомы чаще встречаются у женщин, пожилых людей и пациентов с диабетом по сравнению с мужчинами и молодыми людьми. 8) Кроме того, женщины сообщают о более многочисленных симптомах по сравнению с мужчинами (2,6 симптомов в среднем против 1,8 у мужчин). Наиболее распространенные симптомы инфаркта миокарда у женщин включают одышку, слабость и усталость. Усталость, нарушения сна и одышка являются часто встречающимися симптомами, которые могут проявляться за месяц до фактической клинически проявленной ишемии. У женщин, боль в груди может быть менее явным предиктором коронарной ишемии, чем у мужчин. Женщины также могут испытывать боли в спине или в челюсти во время эпизода. По крайней мере, в четверти случаев, МО проходит бессимптомно, без боли в груди или других симптомов. Эти случаи могут быть обнаружены позже на электрокардиограмме, с использованием тестов ферментов в крови, или при вскрытии без предшествующей истории соответствующих жалоб. Оценки распространенности бессимптомного ИМ колеблются от 22 до 64%. Бессимптомный ИМ чаще встречается у пожилых людей, у людей, страдающих сахарным диабетом и у пациентов после пересадки сердца, вероятно, из-за того, что донорское сердце не полностью иннервируется нервной системой реципиента. У людей, страдающих диабетом, различия в болевом пороге, автономной невропатии и психологических факторах считаются возможными объяснениями отсутствия симптомов. Любая группа симптомов, совместимых с внезапным прекращением притока крови к сердцу, которые включают в себя инфаркт миокарда с пониженным или повышенным ST или нестабильную стенокардию, называют острым коронарным синдромом. 9)
Причины
Многие факторы риска развития инфаркта миокарда поддаются изменениям и, таким образом, во многих случаях их можно предотвратить.
Стиль жизни
Курение, по-видимому, является причиной около 36% случаев ишемической болезни сердца, в то время как ожирение – 20%. 10) Отсутствие упражнений было связано с 7-12% случаев ишемической болезни сердца. Менее распространенные причины включают стресс, включая стресс на рабочем месте, на долю которого приходится около 3% случаев, а также хронически высокий уровень стресса 11). Курение табака (в том числе пассивное курение) и кратковременное воздействие загрязненного воздуха, например, окисью углерода, двуокисью азота и диоксидом серы (но не озона), были связаны с ИМ12). Другие факторы, которые увеличивают риск ИМ и связаны с худшими результатами после инфаркта миокарда, включают в себя отсутствие физической активности и психосоциальные факторы, включая низкий социально-экономический статус, социальную изоляцию и отрицательные эмоции. Сменная работа также связана с более высоким риском развития инфаркта миокарда. Кратковременное и длительное потребление больших объемов алкогольных напитков увеличивает риск сердечного приступа. Данные в влиянии насыщенных жиров на развитие ИМ остаются неясными. Некоторые утверждают, что есть свидетельства пользы от сокращения количества насыщенных жиров в диете, и пользы от употребления в пищу полиненасыщенных жиров вместо насыщенных жиров. 13) Другие утверждают, что существует мало доказательств того, что сокращение количества насыщенных жиров в диете или увеличение количества полиненасыщенных жиров влияет на риск сердечного приступа. 14) Диетический холестерин не оказывает существенного влияния на уровень холестерина в крови и, таким образом, рекомендации относительно его потребления могут не потребоваться. Транс-жиры увеличивают риск ИМ.
Болезнь
С ИМ может также быть связан сахарный диабет (тип 1 или 2), высокое кровяное давление, дислипидемия / высокий уровень холестерина в крови (аномальные уровни липопротеинов в крови), особенно высокое количество липопротеинов низкой плотности, низкое количество липопротеинов высокой плотности, высокий уровень триглицеридов и ожирение (определяется индексом массы тела более 30 кг / м² или измерением окружности талии или соотношением талии и бедер). Ряд острых и хронических инфекций, в том числе Chlamydophila pneumoniae, грипп, Helicobacter pylori и Porphyromonas gingivalis, среди других, были связаны с атеросклерозом и инфарктом миокарда. По состоянию на 2013 год, нет никаких доказательств пользы от антибиотиков или вакцинации. 15) Инфаркт миокарда может возникнуть как следствие поздней стадии болезни Кавасаки.
Генетические факторы
В ходе полногеномного поиска ассоциаций было обнаружено 27 генетических вариантов, которые связаны с повышенным риском развития инфаркта миокарда. 16) Сильнейшие ассоциации с ИМ были обнаружены в 9p21 геномном локусе, который содержит гены CDKN2A & 2B, хотя одиночные нуклеотидные полиморфизмы, которые вовлекаются в ИМ, находятся в пределах некодирующей области. Большинство из этих вариантов находятся в областях, которые ранее не были вовлечены в развитие ишемической болезни сердца. Следующие гены имеют ассоциацию с MI: PCSK9, SORT1, MIA3, WDR12, MRAS, PHACTR1, LPA, TCF21, MTHFDSL, ZC3HC1, CDKN2A, 2B, ABO, PDGF0, APOA5, MNF1ASM283, COL4A1, HHIPC1, SMAD3, ADAMTS7, RAS1, SMG6, SNF8, LDLR, SLC5A3, MRPS6, KCNE2.
Другое
В любом возрасте, мужчины более подвержены риску ИМ, чем женщины, особенно до наступления менопаузы, однако из-за того, что в целом женщины живут дольше мужчин, ишемическая болезнь сердца вызывает несколько большее общее число смертей у женщин. Семейная история ишемической болезни сердца или ИМ, особенно у родственников первой степени (отец, брат, мать, сестра), перенесших «преждевременный» инфаркт миокарда (в возрасте 55 лет (мужчины) или 65 (женщины) или моложе) может предсказать развитие ИМ. Женщины, которые используют комбинированные оральные контрацептивы, имеют слегка повышенный риск развития инфаркта миокарда, особенно при наличии других факторов риска, таких как курение. 17) Сердечные приступы происходят чаще в утренние часы, особенно между 6 утра и полуднем. Данные свидетельствуют о том, что сердечные приступы, по крайней мере, в три раза более вероятны с утра, чем поздним вечером. При старении риск сердечного приступа увеличивается.
Патофизиология
Острый инфаркт миокарда относится к двум подтипам острого коронарного синдрома, а именно, к ИМ с повышенным и неповышенным ST, которые наиболее часто (но не всегда) являются проявлением ишемической болезни сердца. Наиболее распространенным инициирующим событием является разрушение атеросклеротической бляшки в коронарной артерии эпикарда, что приводит к каскаду свертывания, что иногда приводит к полной окклюзии артерии. 18) Атеросклероз – это постепенное накопление холестерина и фиброзной ткани в бляшках в стенке артерии (в данном случае, в коронарных артериях), как правило, в течение десятилетий. Неровности столбцов кровотока, наблюдаемые на ангиографии, отражают просвет артерии, сужаемый в результате десятилетий развития атеросклероза. Бляшки могут становиться нестабильными, могут образовываться разрывы, и дополнительно стимулировать формирование тромба, который закупоривает артерии; это может происходить в течение нескольких минут. Когда достаточно серьезный разрыв бляшки происходит в коронарных артериях, это приводит к инфаркту миокарда (некроз расположенного ниже миокарда). Предполагается, что во время обычного ИМ теряется один миллиард кардиомиоцитов. Если нарушение притока крови к сердцу длится достаточно долго, это вызывает процесс, называемый ишемический каскад; клетки сердца на территории закупоренной коронарной артерии умирают (в основном за счет некроза) и не отрастают обратно. На их месте остается коллагеновый рубец. Недавние исследования указывают на то, что еще одна форма гибели клеток, апоптоз, также играет определенную роль в процессе повреждения тканей после ИМ. Это приводит к постоянным повреждениям сердца. Этот рубец в миокарде также увеличивает риск потенциально опасной для жизни аритмии сердца и может привести к образованию аневризмы желудочка, что может привести к разрыву с катастрофическими последствиями. Пострадавшие ткани сердца проводят электрические импульсы медленнее, чем нормальные ткани сердца. Разница в скорости проводимости между поврежденной и неповрежденной тканями может вызвать повторную аритмию или петлю обратной связи, которая, как полагают, является причиной многих летальных аритмий. Наиболее серьезным видом аритмии является фибрилляция желудочков (V-Fib / VF), чрезвычайно быстрый и хаотический сердечный ритм, являющийся основной причиной внезапной сердечной смерти. Другой опасной для жизни аритмией является желудочковая тахикардия (V- tach / VT), что может привести к внезапной сердечной смерти. Тем не менее, VT обычно приводит к быстрой частоте сердечных сокращений, которые мешают сердцу эффективно перекачивать кровь. Сердечный выброс и артериальное давление может упасть до опасного уровня, что может привести к дальнейшей коронарной ишемии и расширению инфаркта. Дефибриллятор сердца – это устройство, специально разработанное для того, чтобы прекратить эти потенциально фатальные аритмии. Устройство работает, поставляя электрический ток к человеку, деполяризуя критическую массу сердечной мышцы, в сущности, «перезагружая» сердце. Эта терапия зависит от времени, и шансы успешной дефибрилляции быстро снижаются после начала остановки сердца. Инфаркт миокарда при наличии бляшек связан с атеросклерозом. Воспаление, как известно, является важным шагом в процессе формирования атеросклеротических бляшек. 19) С-реактивный белок (СРБ) является чувствительным, но неспецифическим, маркером воспаления. Повышенные уровни СРБ в крови, особенно при измерении с помощью испытаний с высокой чувствительностью, могут предсказать риск инфаркта миокарда, а также инсульта и развития сахарного диабета. Кроме того, некоторые препараты для лечения инфаркта миокарда также могут снизить уровень СРБ. Использование высокочувствительных тестов на СРБ как средство для скрининга населения, в целом, не рекомендуется, но может применяться (необязательно) по усмотрению врача у лиц, уже имеющих другие факторы риска или известную ишемическую болезнь сердца. Неизвестно, играет ли СРБ прямую роль в развитии атеросклероза. Отложение кальция – это другое условие образования атеросклеротических бляшек. Отложения кальция в коронарных артериях могут быть обнаружены с помощью КТ (компьютерной томографии). Несколько исследований показали, что коронарный кальций может предоставить прогностическую информацию, помимо классических факторов риска. 20) Гипергомоцистеинемия (высокие уровни аминокислоты гомоцистеина в крови) при гомоцистеинурии связана с преждевременным атеросклерозом; неизвестно, является ли повышенный уровень гомоцистеина в нормальном диапазоне причиной атеросклероза.
Патологические типы
Выделяют два основных типа острого инфаркта миокарда, на основе патологии:
- Трансмуральный ОИМ, связанный с атеросклерозом с участием крупной коронарной артерии. Его можно подразделить на передний, задний, нижний, боковой или септальный. Трансмуральные инфаркты проходят через всю толщину сердечной мышцы и, как правило, являются результатом полной окклюзии кровоснабжения этой области. 21) Кроме того, на ЭКГ наблюдается увеличение ST и Q волны.
- Субэндокардиальный ОИМ включает небольшую область в субэндокардиальной стенке левого желудочка, межжелудочковой перегородке или папиллярных мышцах. Субэндокардиальная область особенно восприимчива к ишемии. Кроме того, снижение уровня ST можно увидеть на ЭКГ в дополнение к изменениям волн Т.
Диагностика
 Сердечное увеличение уровня тропонина, сопровождаемое либо типичными симптомами, патологическими волнами Q, увеличением или снижением ST или коронарной ангиопластикой, являются диагностическими признаками инфаркта миокарда.
Критерии ВОЗ 22) были сформулированы в 1979 году и классически используются для диагностики инфаркта миокарда; диагноз инфаркта миокарда ставится при наличии двух (вероятно) или трех (определенно) из следующих критериев:
Сердечное увеличение уровня тропонина, сопровождаемое либо типичными симптомами, патологическими волнами Q, увеличением или снижением ST или коронарной ангиопластикой, являются диагностическими признаками инфаркта миокарда.
Критерии ВОЗ 22) были сформулированы в 1979 году и классически используются для диагностики инфаркта миокарда; диагноз инфаркта миокарда ставится при наличии двух (вероятно) или трех (определенно) из следующих критериев:
- Клиническая история боли в груди ишемического типа длительностью более 20 минут
- Изменения в кардиограмме
- Увеличение или снижение сердечных биомаркеров сыворотки
При вскрытии, патологоанатом может диагностировать инфаркт миокарда на основе патологоанатомических данных.
Классификация
Инфаркты, как правило, подразделяются на типы с подъемом сегмента ST и без увеличения ST. ИМ с подъемом сегмента ST сочетает симптомы, связанные с плохой оксигенацией сердца с подъемом сегментов ST на электрокардиограмме с последующим увеличение белков в крови в связи с гибелью сердечной мышцы. Они составляют примерно от 25 до 40 процентов случаев. Выражение «сердечный приступ» часто неспецифически используется для обозначения инфаркта миокарда и внезапной сердечной смерти. ИМ отличается от остановки сердца, но может привести к ней. Остановка сердца – это полное прекращение сокращений или настолько плохое сокращение, при котором перестают функционировать все жизненно важные органы. ИМ также отличается от сердечной недостаточности, при которой нарушается насосное действие сердца. Тем не менее, ИМ может привести к сердечной недостаточности. Созданный в 2007 году согласованный документ классифицирует пять основных типов ИМ: 23)
- Тип 1 – спонтанный ИМ, связанный с ишемией вследствие первичного коронарного события, такого как эрозия и / или разрыв, растрескивание или рассечение бляшки
- Тип 2 – ИМ вторично по отношению к ишемии за счет либо увеличение потребности в кислороде или снижения поставки кислорода, например, при спазме венечных артерий, коронарной артерии, анемии, аритмии, гипертонии или гипотензии
- Тип 3 – внезапная неожиданная сердечная смерть, в том числе остановка сердца, часто с симптомами, указывающими на ишемию миокарда, сопровождается новым повышением ST или новой блокадой левой ножки пучка Гиса (БЛНПГ), или свидетельством свежего тромба в коронарной артерии с помощью ангиографии и / или при вскрытии, однако смерть наступает прежде, чем могут быть получены образцы крови, или до появления сердечных биомаркеров в крови
- Тип 4 – связанный с коронарной ангиопластики или стентами:
- Тип 4а – ИМ, связанный с чрескожным коронарным вмешательством (ЧКВ)
- Тип 4b – ИМ, связанный с тромбозом стента, зафиксированным при ангиографии или при вскрытии
- Тип 5 – ИМ, связанный с коронарным шунтированием
Термины «Q волна» и «не-Q волна» ранее использовались для обозначения ИМ с повышением ST-сегмента и ИМ без повышения ST-сегмента соответственно.
ЭКГ
Для того, чтобы дигностировать ИМ с повышением ST-сегмента, помимо стенокардии, ЭКГ должна продемонстрировать новый подъем ST в двух или более смежных отведениях ЭКГ. Этот подъем должен превышать 2 мм (0,2 мВ) для мужчин и 1,5 мм (0.15 мВ) у женщин в отведениях V2 и V3, или же 1 мм (0,1 мВ), в том случае, если подъем находится в другом отделении ЭКГ. Раньше считалось, что блокада левой ножки пучка Гиса, которая, предположительно, является новой, является такой же, как увеличение ST; тем не менее, сейчас так уже не считается. В начале ИМ с повышением ST может наблюдаться просто пик T волн, а увеличение ST может развиться позже.
Сердечные биомаркеры
Несмотря на наличие целого ряда различных биомаркеров, тропонины считаются лучшими биомаркерами, и не рекомендуется полагаться на старые результаты тестов (например, CK-MB) или миоглобин. Дело обстоит иначе в случае передоперационного ИМ, когда используют показатели тропонина и анализы СК-МВ. Измерения копептина могут быть полезнымы для того, чтобы исключить возможность ИМ при использовании вместе с тропонином. 24)
Визуализация
Рентгенограмма грудной клетки и обычные анализы крови могут указать на осложнения или отягчающие факторы, и часто выполняются по прибытии в отделение неотложной помощи. У стабильных пациентов, у которых наблюдается прекращение симптоматики во время осмотра, может применяться ядерная медицина с использованием технеция (99 mTc) Sestamibi (т.е. «MIBI сканирование») или таллий-201 хлорид для визуализации областей со снижением кровотока в сочетании с физиологическим или фармакологическим стрессом. Таллий также может быть использован для определения жизнеспособности ткани, чтобы определить, является ли на самом деле нефункциональный миокард мертвым или просто находится в состоянии спячки. Медицинские общества и профессиональные руководящие принципы рекомендуют, чтобы врач подтвердил наличие высокого риска инфаркта миокарда у человека перед проведением испытаний визуализации. Пациенты с нормальным ЭКГ, способные осуществлять физические упражнения, не нуждаются в проведении рутинной визуализации. Тесты визуализации, такие как стресс радионуклидная визуализация перфузии миокарда или стресс-ЭхоКГ могут подтвердить диагноз в том случае, когда история пациента, медицинский осмотр, ЭКГ и сердечные биомаркеры указывают на вероятность возникновения проблемы. 25)
Дифференциальная диагностика
Дифференциальный диагноз ИМ включает другие причины боли в груди, такие как легочная эмболия, расслоение аорты, разрыв пищевода, напряжение пневмоторакса или экссудативный перикардит, вызывающий тампонадуи сердца. Другие дифференциальные диагнозы включают желудочно-пищеводный рефлюкс и синдром Титце. 26)
Профилактика
Инфаркт миокарда и другие связанные сердечно-сосудистые заболевания могут быть предотвращены в значительной степени путем ряда изменений в образе жизни и выполнении медицинских процедур.
Стиль жизни
Рекомендации по изменению стиля жизни для профилактики инфаркта миокарда включают в себя увеличение потребления цельнозернового крахмала, уменьшение потребления сахара (особенно рафинированного сахара), потребление пяти порций фруктов и овощей ежедневно, потребление двух или более порций рыбы в неделю и потребление 4-5 порций несоленых орехов, семян или бобовых культур в неделю. Диета, обеспечивающая наибольшую пользу для профилактики ИМ – это средиземноморская диета. Витамины и минеральные добавки не имеют доказанной пользы, то же самое можно сказать о растительных станолах или стеролах. Существует некоторые споры касательно влияния пищевых жиров на развитие сердечно-сосудистых заболеваний. Людям часто советуют придерживаться диеты, в которой менее 30% калорий приходится на жиры, при этом менее 7% калорий приходится на насыщенные жиры, а также диеты, которая содержит менее 300 мг / день холестерина. Также рекомендуется замена насыщенных жиров на моно-полиненасыщенные жиры, поскольку потребление полиненасыщенных жиров вместо насыщенных жиров может уменьшить риск ишемической болезни сердца. Вместо насыщенных жиров рекомендуется использовать оливковое масло, рапсовое масло и сопутствующие продукты. 27) Физическая активность может снизить риск сердечно-сосудистых заболеваний. Людям, имеющим повышенный риск, рекомендуют заниматься в течение 150 минут или 75 минут, умеренной или интенсивной аэробной тренировкой соответственно, в неделю. Поддержание здорового веса, употребление алкоголя в пределах рекомендуемых норм и отказ от курения также, как представляется, уменьшает риск сердечно-сосудистых заболеваний. На уровне популяции, для снижения случаев нездорового питания (чрезмерное содержание соли, насыщенных жиров и транс-жиров в пище), могут использоваться меры общественного здравоохранения, включая маркировку пищевых продуктов и предъявление требований к маркетингу, а также предъявление требований к предприятиям общественного питания и ресторанов, а также стимулирование физической активности населения. Такие меры могут быть включены в региональные программы профилактики сердечно-сосудистых заболеваний, или же проводиться путем оценки региональных и местных планов и политики воздействия на здоровье человека.
Медикаментозное лечение
Были проведены широкомасштабные исследования воздействия аспирина на людей в группе повышенного риска развития инфаркта миокарда. На основании многочисленных исследований в различных группах населения (например, люди с диабетом или без диабета), не было обнаружено достаточных доказательств пользы, перевешивающей риск чрезмерного кровотечения. Тем не менее, многие руководства по клинической практике продолжают рекомендовать аспирин для первичной профилактики ИМ, и некоторые исследователи считают, что пациентам с очень высоким риском сердечно-сосудистых заболеваний, но с низким риском кровотечения, следует продолжать принимать аспирин. 28) Препараты, понижающие уровень холестерина из класса статинов, могут быть использованы у людей с повышенным риском сердечно-сосудистых заболеваний; этот риск может быть рассчитан с использованием проверенных инструментов прогнозирования риска, таких как QRISK2. Длительная заместительная гормональная терапия, начиная примерно во время менопаузы, может уменьшить риск сердечно-сосудистых заболеваний. После сердечного приступа, прием нитратов в течение двух дней, и ингибиторов АПФ, снижает риск смерти. 29)
Лечение
ИМ требует немедленной медицинской помощи. Лечение направлено на сохранение, насколько это возможно, жизнеспособной сердечной мышцы и на предотвращение дальнейших осложнений. 30) Больному может быть введен аспирин и нитроглицерин. Нитроглицерин (вводят под язык или внутривенно) применяется для улучшения кровоснабжения сердца. В том случае, если нитроглицерин не является эффективным, может быть использован морфин. Польза других анальгетиков, таких как закись азота, неизвестна. В прошлом, высокая концентрация кислорода рекомендовалась для всех лиц с возможным риском инфаркта миокарда. В последнее время было установлено, что обычное использование высоких концентраций кислорода приводит к увеличению смертности и размера инфаркта. Таким образом, кислород в настоящее время используется, только если уровни кислорода оказываются низкими или если пациент находится в состоянии дыхательной недостаточности. Мета-анализ 2015 показал, что использование внутриаортальной баллонной контрпульсации во время острого инфаркта миокарда с кардиогенным шоком или без него, не снижает риск смертности. 31)
ИМ с подъемом сегмента ST
Основными средствами для лечения инфаркта миокарда с признаками подъема ST являются тромболизис и чрескожное коронарное вмешательство. 32) Первичная чрескожное коронарное вмешательство (ЧКВ) является методом выбора при лечении ИМ с подъемом сегмента ST, если такое лечение может быть выполнено своевременно. Если ЧКВ не может быть выполнено в течение 90-120 минут, рекомендуется тромболизис, предпочтительно, в течение 30 минут после прибытия в больницу. Если симптомы наблюдались в течение от 12 до 24 часов, доказательств для тромболизиса меньше, и если симптомы наблюдались в течение более 24 часов, тромболизис не рекомендуется. 33) Тромболизис включает введение лекарства, которое активирует ферменты, которые обычно разрушают тромбы. Препараты для тромболизиса включают стрептокиназу, ретеплазу, альтеплазу и тенектеплазу. При отсутствии противопоказаний (например, высокий риск кровотечения), тромболизис может использоваться в догоспитальных или госпитальных условиях. Когда тромболизис применяется у людей с подозрением на наличие ИМ с повышенным ST в течение 6 часов после появления симптомов, тромболитические препараты позволяют сохранить жизнь в одном из 43 случаев. Риски включают тяжелое кровотечение (1 из 143 случаев) и кровоизлияние в мозг (1 из 250 случаев). Остается неясным, снижает ли догоспитальный тромболизис риск смерти у людей с ИМ с повышенным ST по сравнению с госпитальным тромболизисом. Прегоспитальный тромболизис уменьшает время до тромболитической терапии, на основании исследований, проведенных в странах с высоким уровнем дохода. Если, несмотря на тромболизис, наблюдается значительный кардиогенный шок, продолжается сильная боль в груди, или наблюдается меньше, чем 50%, улучшение по высоте ST на записи ЭКГ через 90 минут, в экстренном порядке используется ЧКВ. После ЧКВ, пациентам, как правило, назначают двойную антитромбоцитарную терапию в течение, по меньшей мере, года (включающую, как правило, аспирин и клопидогрел). При введении бета-блокаторов в течение первых 24-72 часов после основного сердечного приступа («ИМ с повышенным ST»), сохранить жизнь пациенту не удается. Тем не менее, в одном из 200 случаев удается предотвратить повторный сердечный приступ, а в одном из 200 случаев – предотвратить патологический сердечный ритм. Кроме того, в одном из 91 случаев препарат вызывает временное ухудшение способности сердца перекачивать кровь. Лицам, пережившим сердечный приступ, может быть полезна терапевтическая гипотермия. Кроме того, лицам, пережившим остановку сердца, а также пациентам с повышением ST следует пройти ангиографию.
Инфаркт миокарда без подъёма сегмента ST
При отсутствии подъема ST, диагностика инфаркта миокарда основывается на анализе крови касательно биомаркеров (обычно тропонина). Для проявления положительного результата теста может потребоваться 3-6 часов после появления симптомов. Такой сценарий упоминается как «острый коронарный синдром без подъема сегмента ST». В то же время, риск последующих сердечно-сосудистых событий (например, с использованием шкалы GRACE), а также наличие других изменений ЭКГ и клинических признаков, определяет текущее лечение. Людям с острым коронарным синдромом без повышения ST рекомендуется принимать аспирин. Во многих случаях дополнительно принимается Клопидогрел, особенно в случае высокого риска сердечно-сосудистых событий или если рассматривается возможность негого ЧКВ. В зависимости от того, планируется ли раннее ЧКВ, в схему лечения может быть добавлен ингибитор фактора Xa или усилитель антитромбина (фондапаринукс или низкомолекулярный гепарин, соответственно). В случае очень высокого риска, могут быть использованы ингибиторы гликопротеинового рецептора αIIbβ3a, такие как эптифибатид или тирофибан. Прием гепаринов у пациентов с инфарктом миокарда без подъёма сегмента ST или нестабильной стенокардией, не воздействует на риск смерти. 34) Гепарины снижают риск возникновения дальнейшего инфаркта миокарда. По состоянию на 2011 год, в Европе рекомендуется прием ингибиторов P2Y12 в течение 12 месяцев после инфаркта миокарда без подъёма сегмента ST. Обзор 2014 года ингибиторов P2Y12, таких как клопидогрел, обнаружил, что эти препараты не изменяют риска смерти, когда даются людям с подозрением на инфаркт миокарда без подъёма сегмента ST до ЧКВ. Эти препараты, однако, увеличивают риск кровотечения и уменьшают риск дальнейших сердечно-сосудистых проблем. Таким образом, авторы пришли к выводу, что регулярное использование этих препаратов до ЧКВ имеет сомнительную ценность.
Кардиореабилитация
 Польза кардиореабилитации очевидна для многих пациентов, переживших инфаркт миокарда, даже если имело место существенное повреждение сердца и результирующая недостаточность левого желудочка; в идеале, следует осуществлять лечение и других медицинских условий, которые могут иметь место. Кардиореабилитацию следует начинать вскоре после выписки из больницы. Программа реабилитации может включать в себя изменение образа жизни, выполнение физических упражнений, социальную поддержку, а также рекомендации по вождению, правилам поведения во время полетов, занятиях спортом, указания по борьбе со стрессом и поведению во время полового акта. 35)
Польза кардиореабилитации очевидна для многих пациентов, переживших инфаркт миокарда, даже если имело место существенное повреждение сердца и результирующая недостаточность левого желудочка; в идеале, следует осуществлять лечение и других медицинских условий, которые могут иметь место. Кардиореабилитацию следует начинать вскоре после выписки из больницы. Программа реабилитации может включать в себя изменение образа жизни, выполнение физических упражнений, социальную поддержку, а также рекомендации по вождению, правилам поведения во время полетов, занятиях спортом, указания по борьбе со стрессом и поведению во время полового акта. 35)
Вторичная профилактика
Для людей, переживших инфаркт миокарда, был выпущен ряд рекомендаций касательно изменения образа жизни. Они включают в себя соблюдение диеты средиземноморского типа, потребление алкоголя в рекомендуемых пределах, занятие спортом до момента легкой дыхательной недостаточности в течение 20-30 минут каждый день, отказ от курения и попытка достичь здорового веса. Выполнение физических упражнений является одновременно безопасным и эффективным, даже если пациент имеет стенты или страдает сердечной недостаточностью. Лечение обычно начинается с приема нескольких долгосрочных лекарств после инфаркта миокарда, с целью предотвращения дальнейших сердечно-сосудистых событий, таких как ИМ, застойная сердечная недостаточность или инсульт.
- Прием аспирина, а также другого антиагрегантного препарата, такого как клопидогрел или тикагрелор («двойная антитромбоцитарная терапия») продолжают в течение до двенадцати месяцев, а затем назначают аспирин на неопределенный срок. В случае, если пациент имеет другое медицинское состояние, для лечения которого требуется введение антикоагулянтов (например, варфарина), прием препаратов следует скорректировать, учитывая риск дальнейших сердечно-сосудистых осложнений, а также риск кровотечения. В случае, если у пациента есть стент, введение клопидогреля и аспирина сроком более 12 месяцев не влияет на риск смерти.
- Прием бета-блокаторов, таких как метопролол или карведилол, рекомендуется начинать в течение 24 часов, при условии, что нет острой сердечной недостаточности или блокады сердца. Доза должна быть увеличена до наиболее высокой переносимой дозы. Использование бета-блокаторов не влияет на риск смерти, несмотря на то, что долгое время считалось обратное, возможно, потому что улучшились другие методы лечения инфаркта миокарда. Бета-блокаторы не должны использоваться у пациентов, недавно принимавших кокаин.
- Лечение с использованием ингибиторов АПФ следует начинать при стабильном состоянии и продолжать до бесконечности при максимально переносимой дозе. Пациентов, не переносящих ингибиторы АПФ, можно лечить с помощью антагонистов рецепторов ангиотензина II.
- Терапия статинами снижает смертность и заболеваемость. Защитные эффекты статинов могут быть связаны не только с тем, что они снижают уровень липопротеинов низкой плотности. Общее мнение состоит в том, что статины обладают способностью стабилизировать бляшки и проявляют множество других («плейотропных») эффектов, которые могут предотвратить инфаркт миокарда, помимо влияния на содержание липидов в крови.
- Антагонисты альдостерона (спиронолактон или эплеренон) могут быть использованы, если имеются признаки дисфункции левого желудочка после инфаркта миокарда, в идеале, после начала лечения ингибиторами АПФ.
- Предыдущие исследования показали пользу от добавок омега-3 жирных кислот, но это не было подтверждено.
Прогноз
Прогноз после инфаркта миокарда в значительной степени зависит от здоровья человека, степени повреждения сердца и лечения. Среди пациентов с ИМ с повышенным ST в Соединенных Штатах, от 5 до 6 процентов умирают, прежде чем покинуть больницу и от 7 до 18 процентов умирают в течение года после выписки. Люди с более высоким риском неблагоприятного исхода могут быть идентифицированы еще в отделении неотложной помощи. Одно исследование показало, что 0,4% пациентов с профилем низкого риска умирает по истечении 90 дней, в то время как у людей с высоким риском смертность составила 21,1%. Некоторые факторы риска смерти включают возраст, гемодинамические параметры (такие как сердечная недостаточность, остановка сердца при поступлении в больницу, систолическое артериальное давление, или 2 или больше по классификации Киллипа), отклонения ST-сегмента, сахарный диабет, креатинин в сыворотке, заболевания периферических сосудов и повышение сердечных маркеров. Оценка фракцией выброса левого желудочка может увеличить прогнозирующую способность. Прогноз ухудшается в случае наличия механических осложнений, таких как разрыв папиллярных мышц или свободной стенки инфаркта. Показатели заболеваемости и смертности от инфаркта миокарда улучшились за последние годы из-за улучшения методов лечения. В отделениях больниц, практикующие врачи используют методы оценки TIMI для оценки риска смертности. Существует шкала TIMI (тромболизис при инфаркте) для определения риска при нестабильной стенокардии или ИМ с повышением ST и без повышения ST, причем в обоих случаях используются обычные данные пациента из анамнеза, использования лекарственных средств и результатов лабораторных исследований. Оба метода оценки были признаны эффективными и надежными в различных условиях, в том числе при неотложной помощи.
Осложнения
Осложнения могут возникнуть сразу же после сердечного приступа (в острой фазе), или же для их развития может потребоваться время (хронические проблемы). Острые осложнения могут включать сердечную недостаточность, если поврежденное сердце уже не в состоянии адекватно перекачивать кровь по всему телу; аневризм миокарда левого желудочка; желудочковый разрыв межжелудочковой перегородки или свободный разрыв стенки; регургитация митрального клапана, в частности, если инфаркт приводит к дисфункции папиллярной мышцы; Синдром Дресслера; и неправильные сердечные ритмы, такие как фибрилляция желудочков, желудочковая тахикардия, фибрилляция предсердий и блокада сердца. Долгосрочные осложнения включают сердечную недостаточность, фибрилляцию предсердий, а также повышенный риск повторного инфаркта миокарда.
Эпидемиология
Инфаркт миокарда является частым проявлением ишемической болезни сердца. Всемирная организация здравоохранения провела в 2004 году оценки и оказалось, что 12,2% смертельных случаев во всем мире были связаны с ишемической болезнью сердца; 36) ишемическая болезнь сердца была ведущей причиной смерти в странах с высоким или средним уровнем дохода, и второй по численности причиной смерти после инфекции нижних дыхательных путей в странах с низкими доходами. По всему миру, более 3-х миллионов человек в год имеют ИМ с повышенным ST и 4 миллиона человек – ИМ без повышенного ST. ИМ с повышенным ST происходит примерно в два раза чаще у мужчин, по сравнению с женщинами. Показатели смертности от ишемической болезни сердца (ИБС) замедлились или снизились в большинстве стран с высоким уровнем дохода, хотя на сердечно-сосудистые заболевания по-прежнему приходится один из трех среди всех случаев смерти в США (в 2008 году). Например, показатели смертности от сердечно-сосудистых заболеваний уменьшились почти на треть в период с 2001 по 2011 год в Соединенных Штатах. ИБС, напротив, становится все более распространенной причиной смерти в развивающихся странах. Например, в Индии, ИБС стала ведущей причиной смерти к 2004 году, составив 1,46 миллиона случаев смерти (14% от общего числа смертей) и в течение 1985-2015 годов ожидается двукратное увеличение смертности в результате ИБС. В мировом масштабе, годы жизни, скорректированные по нетрудоспособности (ГЖСПН), потерянные из-за ишемической болезни сердца, согласно прогнозам, составят 5,5% от общего числа ГЖСПН в 2030 году, что делает это заболевание второй среди наиболее важных причиной инвалидности (после однополярного депрессивного расстройства), а также ведущей причиной смерти к настоящему времени.
Общество и культура
 В Соединенных Штатах, женщин, перенесших инфаркт миокарда, часто лечат с меньшим количеством медицинских вмешательств, чем мужчин Термин «инфаркт миокарда» произошел из латыни: Infarctus myocardii.
В Соединенных Штатах, женщин, перенесших инфаркт миокарда, часто лечат с меньшим количеством медицинских вмешательств, чем мужчин Термин «инфаркт миокарда» произошел из латыни: Infarctus myocardii.
Экономика
В 2011 году ОИМ был одним из пяти заболеваний, лечение которых обходится наиболее дорого в стационарах в США, с совокупной стоимостью около $ 11,5 млрд на 612000 человек в больнице.
Юридически значимые последствия
В общем праве, в общем, инфаркт миокарда является заболеванием, но иногда может быть классифицирован в качестве травмы. ИМ может создать проблемы в схемах страхования без вины, таких как компенсация работникам. В общем, сердечный приступ не является страховым случаем. Тем не менее, он может произойти в результате травмы, связанной с работой, например, в результате сильного эмоционального стресса или нагрузок. Кроме того, в некоторых юрисдикциях, сердечные приступы, понесенные лицами, принадлежащими, в частности, к таким профессиям, как сотрудники полиции, могут быть классифицированы как травма при исполнении служебных обязанностей. В некоторых странах или штатах, человек, который пострадал от инфаркта миокарда, может быть отстранен от участия в деятельности, которая ставит жизнь других людей в опасность, например, вождение автомобиля или управление самолетом. 37)










