Инструменты пользователя
Инструменты сайта
- Life support
- Афродизиаки
- Липолитические (жиросжигающие) средства
- Ноотропные средства
- Нейропротекторы
- Снотворные средства
- Спортивная медицина
- Гормоны и гормональные препараты
- Анаболические/андрогенные стероиды
- Пептиды
- Селективные модуляторы андрогенных рецепторов (SARM/САРМ)
- Аминокислоты
- Витамины
- Растения
- Алкалоиды
- Лечение
- Что лечим
- Анальгетические средства
- Антибиотики
- Антигистаминные препараты
- Антидепрессанты
- Антикоагулянты
- Антисептические средства
- Диуретики
- Небензодиазепины (Z-препараты)
- Нейролептики
- Препараты, применяемые при химиотерапии
- Нестероидные противовоспалительные препараты
- Противогрибковые средства
- Противокашлевые препараты
- Противоопухолевые препараты
- Противорвотные средства
- Противосудорожные средства
- Все страницы
Содержание
Эбола
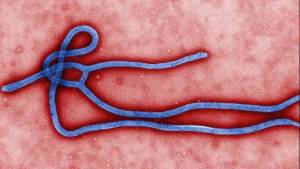
Геморрагическая лихорадка Эбола, вирус Эбола, или просто Эбола – это заболевание, поражающее человека и других приматов, вызванное Эболавирусом. Признаки и симптомы обычно начинают проявляться через 2 дня - 3 недели после контакта с вирусом и включают в себя жар, боль в горле, мышечные и головные боли. После этого наблюдается рвота, диарея и высыпания на коже, наряду с ухудшением работы почек и печени. К этому моменту у некоторых пострадавших отмечаются внутренние и внешние кровотечения.1) Заболевание связано с риском смерти. От 25 до 90% (в среднем – половина) заражённых вирусом Эбола людей умирают. Зачастую смерть может быть связана с низким кровяным давлением в результате потери жидкости, и обычно происходит через 6-16 дней после возникновения симптомов.2) Вирус распространяется через прямой контакт с жидкостями организма, например, кровью зараженного человека или других животных. Заражение может также произойти через заражённый предмет, если на него попала жидкость из организма больного. Распространение заболевания воздушно-капельным путём у приматов, в том числе у человека, не было подтверждено ни в лабораторных, ни в естественных условиях. Сперма или грудное молоко человека, переболевшего лихорадкой Эбола, могут содержать вирус в течение нескольких недель или даже месяцев после выздоровления.3) Считается, что естественным переносчиком заболевания в природе является плодоядная летучая мышь, которая может распространять вирус, не заражаясь им сама. Вирус Эбола может иметь сильное сходство с другими заболеваниями, такими как малярия, холера, брюшной тиф, менингит и другие вирусные геморрагические лихорадки. Для подтверждения диагноза у больного берут анализ крови на исследование вирусного РНК, вирусных антител или самого вируса. Для контроля эпидемии требуется скоординированная работа медицинских служб, наряду с определенным уровнем общественной активности. Медицинские службы должны быть способны в короткие сроки обнаружить случаи заболевания, идентифицировать и осуществить диагностику людей, имевших контакт с больным, иметь возможность проводить лабораторные анализы, обеспечить надлежащую медицинскую помощь инфицированным и осуществлять захоронение трупов путём кремации или погребения.4) С образцами жидкостей организма или тканей зараженных людей следует обращаться с большой осторожностью. Меры предосторожности включают ограничение распространения заболевания от зараженных животных к человеку. Это может осуществляться путем ношения специальной защитной одежды при контакте с потенциально зараженным мясом дичи и при осуществлении тщательной тепловой обработки мяса до приёма в пищу. При нахождении поблизости от зараженного человека, требуется носить защитную одежду и после – тщательно мыть руки. В настоящее время не существует специального средства для лечения этой лихорадки, однако изучается ряд потенциальных средств для лечения. Поддерживающая терапия может помочь улучшить результат. Такая терапия включает либо пероральную регидрационную терапию (питьё подслащённой или подсоленной воды) или внутривенное вливание жидкостей, а также лечение симптомов. Впервые заболевание было идентифицировано в 1976 году, когда случилось две одновременные вспышки в Нзара и Ямбуку, деревеньке неподалёку от реки Эбола (в честь которой впоследствии и назвали вирус). Вспышки вируса Эбола периодически возникают в тропических регионах Тропической Африки. Между 1976 и 2013 годами, Всемирная Организация Здравоохранения сообщила о 24 вспышках заболевания, включающих в общей сложности 1716 случаев.5) Наиболее крупной вспышкой вируса является эпидемия, происходящая в настоящее время в Западной Африке (в Гвинее и Сьерра-Леоне). По состоянию на 13 сентября 2015 года, эта вспышка связана с 28256 случаями, 11306 из которых закончилось смертью.6)
Признаки и симптомы
Начало
Инкубационный период (время между воздействием вируса и развитием симптомов) составляет от 2 до 21 дня, обычно – от 4 до 10 дней.7) Однако, недавние прогнозы, основанные на математических моделях, предсказывают, что развитие около 5% случаев происходит дольше 21 дня. Симптомы обычно начинают проявляться в виде внезапной простуды, характеризующейся усталостью, жаром, слабостью, снижением аппетита, мышечной болью, болями в суставах, головными болями и болями в горле. Температура тела часто превышает 38.3 °C (101 °F). Симптомы часто сопровождаются рвотой, диареей и болями в животе. После этого может наблюдаться одышка и боли в груди, наряду с отёчностью, головными болями и спутанностью сознания. Примерно в половине случаев, на коже может возникнуть макулопапулёзная сыпь, плоская красная область, покрытая небольшими пупырышками, через 5-7 дней после проявления первых симптомов.8)
Кровотечения
В некоторых случаях могут наблюдаться внутренние и внешние кровотечения. Обычно это происходит через 5-7 дней после проявления первых симптомов. У всех инфицированных людей наблюдается нарушение свертываемости крови. В 40-50% случаев наблюдаются кровотечения из слизистых или в местах уколов. Может наблюдаться рвота или кашель кровью, а также кровь в стуле.9) Кровотечения на коже могут вызвать патехию, пурпуру, экхимозы или гематомы (особенно в местах уколов). Также могут наблюдаться субконьюнктивальные кровоизлияния (кровотечения из белков глаз). Тяжелые кровотечения наблюдаются редко; в этом случае они локализуются в желудочно-кишечном тракте.
Выздоровление и смертность
Выздоровление может начаться через 7-14 дней после первых симптомов. Если выздоровления не происходит, смерть наблюдается обычно через 6-16 дней после начала симптомов и часто связана с гиповолемией (уменьшением объёма циркулирующей крови). В общем, кровотечения могут предсказать отрицательный исход заболевания, поскольку потеря крови может привести к смерти. Часто в конце жизни, люди, зараженные Эболой, находятся в коме. У выживших часто наблюдаются длительные мышечные и суставные боли, гепатит, ухудшение слуха и продолжающееся чувство усталости, слабость, сниженный аппетит и плохой набор веса. Могут развиться проблемы со зрением.10) У переболевших, в организме вырабатываются антитела к вирусу Эбола, которые действуют как минимум в течение 10 лет, однако неясно, будет ли человек иметь иммунитет к повторному инфицированию. При выздоровлении после лихорадки Эбола, человек больше не является переносчиком заболевания.
Причины
Вирус Эбола у человека вызывается четырьмя или пятью вирусами из рода Ebolavirus. Этими вирусами являются вирус Bundibugyo (BDBV), вирус Sudan (SUDV), вирус Taï Forest (TAFV) и просто вирус Эбола (EBOV, ранее называвшийся вирус Zaire Ebola). EBOV, вид Zaire ebolavirus, является наиболее опасным вирусом среди всех вирусов, вызывающих лихорадку Эбола. С ним связано наибольшее число вспышек эпидемии. Считается, что пятый вирус, вирус Reston (RESTV), не вызывает заболевания у человека, но воздействует на других приматов. Все пять вирусов тесно связаны с вирусом Марбург.11)
Вирусология
Эболавирус содержит одноцепочные неинфекционные геномы РНК.12) Геномы Ebolavirus содержат семь генов, включая 3'-UTR-NP-VP35-VP40-GP-VP30-VP24-L-5'-UTR. Геномы пяти различных эболавирусов (BDBV, EBOV, RESTV, SUDV and TAFV) отличаются в последовательности и количестве и расположении перекрывания генов. Как и в случае со всеми филовирусами, вирионы эболавируса представляют собой нитевидные частицы в форме пастушьего посоха, буквы «U» или цифры «6», которые могут свёртываться в спираль, в кольцо или разъединяться. В общем, эболавирусы имеют 80 нанометров в ширину и до 14000 нм в длину. Считается, что жизненный цикл вирусов начинается с соединения вириона со специфическими рецепторами клеточной поверхности, такими как лектины C-типа, DC-SIGN или интегрины, после чего следует слияние оболочки вируса с клеточными мембранами.13) Вирионы, поглощенные клеткой, перемещаются в кислотные эндосомы и лизосомы, гликопротеин GP вирусной оболочки расщепляется. Этот процесс позволяет вирусу связываться с клеточными белками и соединяться с внутренними клеточными мембранами и высвобождать вирусный нуклеокапсид. Структурный гликопротеин эболавируса (известный как GP1,2) отвечает за способность вируса связываться с клетками-мишенями и воздействовать на них. Вирусная полимераза РНК, кодируемая геном L, частично раскрывает нуклеокапсид и транскрибирует гены в положительную цепь мРНК, которые затем транслируются в структурные и неструктурные белки. Наиболее распространённым производимым белком является нуклеопротеин, концентрация которого в клетке-хозяине определяется, когда L переключается от генной транскрипции к геномной репликации. Репликация вирусного генома приводит к созданию полноразмерных антигеномов положительной цепи, которые, в свою очередь, транскрибируются в копии геномов отрицательной цепи. Вновь синтезированные структурные протеины и геномы самоорганизуются и скапливаются у внутренней поверхности клеточной мембраны. Вирионы отпочковываются от клетки, образуя свои оболочки от клеточной мембраны, от которой они отпочковываются. Зрелые частицы потомства влияют затем на другие клетки, благодаря чему последние повторяют цикл. Генетика вируса Эбола трудно поддаётся изучению из-за его опасности.14)
Передача вируса
Считается, что от человека к человеку вирус Эбола передаётся только путём прямого контакта с кровью или физиологическими жидкостями человека, у которого наблюдаются симптомы заболевания.15) Вирус Эбола может содержаться в слюне, слизи, рвоте, кале, слезах, грудном молоке, моче и сперме зараженного человека. ВОЗ заявляет, что распространять вирус через слюну могут только люди, находящиеся в очень тяжелой стадии болезни, при этом вирус не передаётся воздушно-капельным путем. Большинство людей, больных лихорадкой Эбола, распространяют вирус через кровь, кал и рвоту. Вирус входит в организм здорового человека через нос, рот, глаза, открытые раны, порезы и ссадины. Эбола может распространяться воздушно-капельным путем через большие капли; однако, это происходит только если человек очень болен.16) Контакт с поверхностями или объектами, зараженными вирусом, в частности, с иглами и шприцами, может также вызывать заражение. Вирус может сохраняться на объектах на протяжении нескольких часов в сухом состоянии, и может сохраняться в течение нескольких дней в физиологических жидкостях вне тела человека. Вирус Эбола может сохраняться в течение более 3 месяцев в сперме после выздоровления, что может привести к заражению в результате полового контакта.17) Эбола может также содержаться в грудном молоке женщины после выздоровления, и неизвестно, после какого периода времени грудное вскармливание будет безопасным. В 2014 году вирус был обнаружен в глазу одного из пациентов через 2 месяца после полного исчезновения из крови. Во всех других случаях, выздоровевший человек не является заразным. Считается, что в странах с развитой медицинской системой, способной осуществить изоляцию больного, потенциал развития пандемии вируса Эбола очень мал. Обычно люди, имеющие симптомы этого заболевания, не способны перемещаться с места на место самостоятельно.18) Мёртвые тела являются также заразными; таким образом, люди, имеющие дело с трупами при традиционных ритуалах захоронения или бальзамирования, входят в группу риска. Считается, что 69% случаев заражения вирусом Эбола в Гвинее в ходе эпидемии 2014 года произошли благодаря незащищённому контакту с зараженными трупами в ходе определенных ритуалов захоронения.19) Наибольшему риску инфицирования подвергаются работники здравоохранения, имеющие дело с пациентами, заболевшими вирусом Эбола. Риск увеличивается при отсутствии специальных мер защиты, таких как защитная одежда, маски, перчатки и защита глаз; при неправильном ношении защитной одежды; или при неправильном обращении с зараженной одеждой. Риск особенно велик в тех частях Африки, где заболевание особенно распространено, а система здравоохранения не развита.20) В некоторых странах Африки распространение вируса происходило из-за повторного использования гиподермальных игл. В некоторых больницах Африки отсутствует система водоснабжения. В США, случаи заражения двух врачей породили критику в отношении неправильного обучения врачей и проведения процедур. В ходе эпидемий не поступало информации о случаях передачи вируса Эбола от человека к человеку через воздух. Передача воздушно-капельным путём была продемонстрирована только при очень определённых лабораторных условиях, и только от свиней к приматам, а не от приматов к приматам. Распространение EBOV через воду или еду, а не через мясо дичи, не было зафиксировано. Не сообщалось о заражении через комаров или других насекомых. В настоящее время изучаются другие возможные способы передачи заболевания. Считается, что очевидное отсутствие возможности воздушно-капельной передачи заболевания среди людей связано с низким количеством вирусов в лёгких и других участках дыхательной системы приматов, недостаточным для возбуждения новых инфекций.21) Некоторое количество исследований, оценивающих передачу заболевания воздушно-капельным путём от свиньи к приматам, может быть осуществлено без прямого контакта, поскольку, в отличие от человека и приматов, у свиней с EVD наблюдаются очень высокие концентрации эболавируса именно в лёгких, а не в кровотоке. По этой причине, свиньи с EVD могут распространять заболевание воздушно-капельным путём, когда они чихают или кашляют. В отличие от этого, у человека и приматов вирус концентрируется в организме и преимущественно – в крови, а не в лёгких.22) Считается, что это и послужило причиной заражения примата вирусом от свиньи при отсутствии физического контакта, однако ни в одном эксперименте не наблюдалось заражения приматов от приматов в отсутствии физического контакта, даже когда зараженные и здоровые приматы дышали одним и тем же воздухом.
Первичный случай инфекции
Хотя неясным остается вопрос первоначальной передачи вируса Эбола от животных к человеку, считается, что влияние на это оказал прямой контакт с зараженным диким животным или плодоядной летучей мышью. Помимо летучих мышей, вирус Эбола может встречаться у других диких животных, таких как некоторые виды обезьян, шимпанзе, гориллы, бабуины и антилопа дукер.23) Животные могут заразиться при поедании плодов, частично съеденных плодоядной летучей мышью, которая является переносчиком вируса. На вспышки заболевания среди животных могут влиять урожайность плодовых деревьев, поведение животных и другие факторы. Данные показывают, что домашние собаки и свиньи могут быть инфицированы EBOV. Собаки-переносчики обычно не развивают симптомов заражения, а свиньи могут передавать вирус, по меньшей мере, некоторым видам приматов. Несмотря на то, что у некоторых собак в области эпидемии Эбола развились антитела к EBOV, неясно, сыграли ли роль собаки в распространении заболевания у человека.
Переносчики вируса
 Естественный резервуар вируса Эбола еще не был точно установлен; однако считается, что летучие мыши являются наиболее вероятными переносчиками вируса. Было установлено, что три типа плодоядных летучих мышей (Hypsignathus monstrosus, Epomops franqueti и Myonycteris torquata) могут переносить вирус, не заражаясь им сами. По состоянию на 2013 год, неизвестно о том, могут ли другие животные быть переносчиками вируса.24) Растения, членистоногие и птицы также считаются возможными резервуарами вируса.
Известно, что летучие мыши гнездились на хлопчатобумажной фабрике, в месте, где произошли первые вспышки эпидемии 1976 и 1979 годов. Летучие мыши также были переносчиками «марбургской болезни» 1975 и 1980 годов.25) В эксперименте с попыткой заражения 24 видов растений и 19 видов позвоночных, только у летучих мышей наблюдалось инфицирование. Летучие мыши не демонстрировали признаков заболевания, поэтому считается, что эти животные являются резервуаром вируса Эбола. В исследовании, проведенном в 2002-2003 годах с участием 1030 животных, включая 679 летучих мышей из Габона и Республики Конго, у 13 плодоядных летучих мышей была обнаружена РНК EBOV.26) У плодоядных летучих мышей в Бангладеше были обнаружены антитела против вирусов Zaire и Reston. Предположительно, эти летучие мыши также потенциально являются резервуарами этого вируса и филовирусы имеются также и в Азии.
В 1976-1998 годах были исследованы 30000 млекопитающих, птиц, пресмыкающихся, земноводных и членистоногих из регионов, в которых наблюдались вспышки эпидемии Эбола. За исключением некоторых генетических особенностей у шести грызунов (из видов Mus setulosus и Praomys) и одной землеройки (Sylvisorex ollula) из Центральной Африканской Республики, вирус Эбола у исследованных животных обнаружен не был.27) Дальнейшие исследования, однако, не подтвердили, что грызуны могут быть резервуаром для вируса Эбола. Следы EBOV были обнаружены в останках горилл и шимпанзе во время эпидемий 2001 и 2003 годов, что позднее стало источником заражения у человека. Однако, маловероятно, что эти животные могут выступать резервуаром вируса из-за высокого уровня смертности у этих видов животных при заражении вирусом Эбола.28)
Естественный резервуар вируса Эбола еще не был точно установлен; однако считается, что летучие мыши являются наиболее вероятными переносчиками вируса. Было установлено, что три типа плодоядных летучих мышей (Hypsignathus monstrosus, Epomops franqueti и Myonycteris torquata) могут переносить вирус, не заражаясь им сами. По состоянию на 2013 год, неизвестно о том, могут ли другие животные быть переносчиками вируса.24) Растения, членистоногие и птицы также считаются возможными резервуарами вируса.
Известно, что летучие мыши гнездились на хлопчатобумажной фабрике, в месте, где произошли первые вспышки эпидемии 1976 и 1979 годов. Летучие мыши также были переносчиками «марбургской болезни» 1975 и 1980 годов.25) В эксперименте с попыткой заражения 24 видов растений и 19 видов позвоночных, только у летучих мышей наблюдалось инфицирование. Летучие мыши не демонстрировали признаков заболевания, поэтому считается, что эти животные являются резервуаром вируса Эбола. В исследовании, проведенном в 2002-2003 годах с участием 1030 животных, включая 679 летучих мышей из Габона и Республики Конго, у 13 плодоядных летучих мышей была обнаружена РНК EBOV.26) У плодоядных летучих мышей в Бангладеше были обнаружены антитела против вирусов Zaire и Reston. Предположительно, эти летучие мыши также потенциально являются резервуарами этого вируса и филовирусы имеются также и в Азии.
В 1976-1998 годах были исследованы 30000 млекопитающих, птиц, пресмыкающихся, земноводных и членистоногих из регионов, в которых наблюдались вспышки эпидемии Эбола. За исключением некоторых генетических особенностей у шести грызунов (из видов Mus setulosus и Praomys) и одной землеройки (Sylvisorex ollula) из Центральной Африканской Республики, вирус Эбола у исследованных животных обнаружен не был.27) Дальнейшие исследования, однако, не подтвердили, что грызуны могут быть резервуаром для вируса Эбола. Следы EBOV были обнаружены в останках горилл и шимпанзе во время эпидемий 2001 и 2003 годов, что позднее стало источником заражения у человека. Однако, маловероятно, что эти животные могут выступать резервуаром вируса из-за высокого уровня смертности у этих видов животных при заражении вирусом Эбола.28)
Патофизиология
По аналогии с другими филовирусами, вирус Эбола очень эффективно воспроизводится во многих клетках, производя большое количество вирусов в моноцитах, макрофагах, дендритных клетках и других клетках, включая клетки печени, фибробласты и клетки надпочечников.29) Репликация вирусов воздействует на высвобождение большого количества воспалительных химических сигналов и приводит к сепсису. Считается, что EBOV воздействует на человека через контакт со слизистой оболочкой или через трещины на коже. При инфицировании, клетки эндотелия (клетки внутренней поверхности кровеносных сосудов), клетки печени и некоторые типы иммунных клеток, таких как макрофаги, моноциты и дендритные клетки, являются основными мишенями инфекции. После инфицирования, иммунные клетки переносят вирус к лимфоузлам, где происходит дальнейшая репликация вируса. Отсюда вирус может проникнуть в кровоток и лимфатическую систему и распространиться по всему организму. Первыми клетками, которые подвергаются инфицированию, являются макрофаги. Инфекция приводит к «запрограммированной» клеточной смерти (апоптозу). Другие типы белых кровяных клеток, таких как лимфоциты, также подлежат запрограммированной смерти, что приводит к аномальному снижению концентрации лимфоцитов в крови. Это влияет на сниженный иммунный ответ при инфицировании EBOV. Клетки эндотелия могут быть инфицированы в течение 3 дней после воздействия вируса. Распад клеток эндотелия, приводящий к повреждению кровеносных сосудов, может быть связан с гликопротеинами EBOV. Такое повреждение происходит из-за синтеза гликопротеина вируса Эбола (GP), что снижает доступность специфичных интегринов, ответственных за клеточную адгезию с внеклеточной структурой и приводит к повреждению печени и нарушению свертываемости крови. Распространенное кровотечение вызывает опухание и шок в результате большой кровопотери. Нарушение кровотечения и свертываемости крови, обычно наблюдаемое при EVD, связано с увеличением активации внешнего пути при коагуляции из-за чрезмерного производства клеточного фактора макрофагами и моноцитами. После инфицирования, синтезируется секретируемый гликопротеин, небольшой растворимый гликопротеин (sGP или GP). Репликация EBOV наносит ущерб синтезу белка в инфицированных клетках и иммунной защите организма. GP формирует тримерный комплекс, благодаря чему вирус оказывается ограничен клетками эндотелия. sGP формируют димерный белок, который вмешивается в сигнализацию нейтрофилов, другого типа белых клеток крови, что позволяет вирусу обойти иммунную систему, ингибируя ранние этапы активации нейтрофилов. Присутствие вирусных частиц и клеточное повреждение в результате отпочкования вирусов от клетки приводит к высвобождению химических сигналов (таких как TNF-α, IL-6 и IL-8), которые представляют собой молекулярные сигналы, выпускаемые при жаре и воспалении.
Подавление иммунной системы
Инфекция филовируса может также влиять на функционирование врождённой иммунной системы человека. Белки EBOV «притупляют» ответ иммунной системы человека на вирусную инфекцию, воздействуя на способность клеток производить инерферон-белки, такие как интерферон-альфа, интерферон-бета и интерферон-гамма и реагировать на них.30) Структурные белки EBOV, VP24 и VP35 играют ключевую роль в этом процессе. При инфицировании клетки вирусом EBOV, рецепторы, расположенные в цитозоли клетки (такие как RIG-I и MDA5) или за пределами цитозоли (такие как Толл-подобный рецептор 3 (TLR3), TLR7, TLR8 и TLR9), распознают инфекционные молекулы, связанные с вирусом. При активации TLR, белки, включающие регуляторный фактор интерферона 3 и регуляторный фактор интерферона 7, воздействуют на сигнальный каскад, что приводит к экспрессии интерферонов первого типа. Затем интерфероны 1 типа высвобождаются и связываются с рецепторами IFNAR1 и IFNAR2, экспрессируемыми на поверхности близлежащей клетки. При связывании интерферона с его рецепторами на близлежащей клетке, сигнальные белки STAT1 и STAT2 активируются и перемещаются в ядро клетки. Это способствует экспрессии интерферон-стимулирующих генов, которые кодируют белки с противовирусными характеристиками. Белок EBOV V24 блокирует производство этих противовирусных белков, предотвращая вхождение сигнального белка STAT1 в ядро. Белок VP35 непосредственно ингибирует производство интерферон-бета. Ингибируя этот иммунный ответ, EBOV способен быстро распространяться по организму.
Диагностика
При подозрении EVD у человека, следует принимать во внимание такие факторы, как рабочее окружение, поездки человека за границу или опыт жизни в диких условиях.
Лабораторные тесты
Возможные неспецифические лабораторные индикаторы EVD включают низкое количество тромбоцитов; изначально сниженное количество, а затем – увеличенное количество белых кровяных телец; повышенные уровни печёночных ферментов аланин аминотрансферазы (ALT) и аспартат аминотрансферазы (AST); аномалии в свёртываемости крови, часто наряду с генерализованным тромбогеморрагическим синдромом; (DIC) увеличенное время свертываемости крови, частичное тромбопластиновое время и время кровотечения. Филовирионы, такие как EBOV, могут быть идентифицированы благодаря их уникальной волокнистой форме в клеточных культурах, исследуемых методами электронной микроскопии, однако этот метод не может помочь отличить различные филовирусы.31) Диагноз EVD подтверждается при изолировании вируса, обнаружения его РНК или белков или обнаружения антител против этого вируса в крови человека. Изолирование вируса при помощи клеточной культуры, обнаружение вирусного РНК при помощи полимеразной цепной реакции (PCR) и обнаружение белков при помощи твердофазного иммуноферментного анализа; (ELISA) – это основные методы, применяемые при начальных стадиях заболевания и для обнаружения вируса в человеческих останках. Обнаружение антител против вируса – это наиболее надёжный метод на поздних стадиях заболевания и при выздоровлении. Антитела IgM поддаются обнаружению через два дня после первых симптомов, а антитела IgG могут быть обнаружены через 6-18 дней после первых симптомов. Во время вспышки болезни, изолирование вируса через клеточную культуру не является возможным. В полевых или передвижных госпиталях, наиболее применяемыми и чувствительными методами диагностики являются ПРЦ в режиме реального времени и ELISA.32) В 2014 году, после установления новых передвижных тестовых лабораторий в некоторых частях Либериии, появилась возможность получить результаты уже через 3–5 часов после взятия образца.33) В 2015 году ВОЗ одобрила использование быстрого теста на антигены, показывающего результат уже через 15 минут. Тест может подтвердить вирус Эбола в 92% случаев среди зараженных и исключить вероятность лихорадки Эбола у 85% здоровых людей.34)
Дифференциальный диагноз
Ранние симптомы EVD могут напоминать симптомы других заболеваний, распространенных в Африке, включая малярию и лихорадку денге. Симптомы также напоминают марбургскую болезнь и другие вирусные гемморагические лихорадки. Полноценный дифференциальный диагноз является достаточно многогранным и требует анализа возможности других заболеваний, таких как брюшной тиф, дизентерия, риккетсиоз, холера, сепсис, боррелиоз, энтерит энтерогеморрагического штамма кишечной палочки, лептоспироз, цуцугамуши, чума, лихорадка Ку, кандидоз, гистоплазмоз, трипаносомоз, висцеральный лейшманиоз, корь, вирусный гепатит и другие.35) Неинфекционные заболевания, которые могут иметь подобные симптомы, включают острый промиелолейкоз, гемолитико-уремический синдром, отравление ядом от укуса змеи, недостаток факторов свертывания/расстройства, связанные с количеством тромбоцитов, тромбоцитопеническую пурпуру, геморрагическую наследственную телеангиэктазию, болезнь Кавасаки и отравление варфарином. 36)
Профилактика
Инфекционный контроль
Лица, осуществляющие уход за пациентами, инфицированными вирусом Эбола, должны носить защитную одежду, включающую маски, перчатки, халаты и защитные очки. Центры по контролю заболеваемости в США (CDC) рекоммендуют не оставлять неприкрытыми участки кожи при контакте с больным.37) Такие меры также рекомендуются в отношении лиц, имеющих дело с объектами, зараженными физиологическими жидкостями инфицированного человека. В 2014 году CDC рекомендовали проведение тренинга медперсонала по вопросам правильного обращения с защитной одеждой и избавления от личных средств защиты (PPE); кроме того, за каждым шагом при выполнении этих процедур должен наблюдать специально обученный человек по биобезопасности. В Сьерра-Леоне обычный период обучения использованию средств защиты длится около 12 дней.38) Инфицированный человек должен находиться в изоляции от других людей. Всё оборудование, медицинские отходы и поверхности, с которыми могут контактировать биологические жидкости зараженного человека, должны быть дезинфицированы. В ходе эпидемии 2014 года были специально составлены аптечки, в которые входили защитная одежда и гипохлорит кальция для помощи семьям в лечении лихорадки Эбола в домашних условиях. Обучение медперсонала и обеспечение изоляции инфицированных лиц – приоритетные цели международной организации Врачи без границ.39) Вирус Эбола может быть уничтожен при воздействии высоких температур (при нагревании в течение 30-60 минут до температуры 60°C или при кипении в течение 5 минут). Для дезинфекции поверхностей могут применяться некоторые липидные растворители, такие как вещества на основе спирта, детергенты, натрий гипохлорид (дезинфицирующий раствор) или кальций гипохлорид (дезинфицирующий порошок) или другие дезинфицирующие средства. Всемирная Организация Здравоохранения рекомендует осуществлять информирование общественности о факторах риска заражения инфекцией Эбола и о мерах профилактики заражения. Эти меры включают избегание прямого контакта с инфицированными людьми и регулярное мытьё рук с использованием мыла и воды.40) Мясо дичи, важный источник белка для некоторых африканских народов, следует тщательно готовить, используя при этом средства защиты. Некоторые исследования показывают, что вспышка вируса Эбола среди диких животных, используемых в пищу, может привести к развитию вируса у человека и, соответственно, к эпидемии. С 2003 года осуществляется отслеживание таких вспышек заболевания у животных для предотвращения распространения эпидемии среди людей. В случае смерти инфицированного человека, следует избегать прямого контакта с телом. Некоторые ритуалы захоронения, которые могут включать прямой контакт с телом, требуют пересмотра, поскольку для профилактики требуется наличие надёжного барьера между мёртвым телом и здоровыми людьми. Социальные антропологи могут помочь при поиске альтернатив традиционным правилам захоронения.41) Экипаж транспорта обучают определенным процедурам изоляции, если у кого-либо из пассажиров будут наблюдаться симптомы, напоминающие вирус Эбола. По состоянию на август 2014 года, ВОЗ не рассматривает возможность наложения запрета на выезд для снижения распространения заболевания. В октябре 2014 года, CDC выделил четыре уровня риска, используемых в ходе 21-дневного наблюдения за симптомами и ограничением общественной активности у инфицированных лиц. В США, CDC не рекомендует ограничение активности, включая наложение запрета на выезд, при следующих уровнях риска:42)
- Если человек находится в стране, где распространен вирус Эбола и не подвергался непосредственному контакту (низкий риск); или выехал из страны более 21 дня назад (отсутствие риска)
- Встречался с человеком, демонстрирующим симптомы; однако находился от него на расстоянии, превышающем 0,91 метра и использовал защитную одежду; отсутствие прямого контакта с биологическими жидкостями зараженного
- Имел кратковременный контакт с человеком, демонстрирующим симптомы лихорадки Эбола, в стадии заболевания, когда человек не является очень заразным (низкий риск)
- В странах без высокого уровня распространения вируса Эбола: прямой контакт с человеком, демонстрирующим симптомы заболевания при использовании средств защиты (низкий риск)
- Контакт с человеком, зараженным вирусом Эбола до того, когда у человека начинают наблюдаться симптомы (отсутствие риска).
CDC рекомендует осуществлять мониторинг симптомов лихорадки Эбола у лиц, находящихся в группе низкого риска и более высокого риска. В лабораториях, при применении диагностических процедур, требуется соблюдение 4 уровня биобезопасности. Исследователей следует проинструктировать касательно мер безопасности BSL-4 и правильного ношения защитной одежды.43)
Изоляция
Изоляция – это помещение больных людей в специально отведенное место для ограничения их контакта со здоровыми людьми. Требуется обеспечить карантин для изоляции тех, кто мог вступить в контакт с инфицированными до момента, когда у них начнут проявляться признаки заболевания или когда они перестанут входить в группу риска. Карантин, или насильственная изоляция, является эффективной мерой предотвращения распространения заболевания.44) Власти часто накладывают карантин на области распространения болезни или на лиц, которые могут быть переносчиками заболевания за пределами первоначальной области его распространения. В США, закон позволяет накладывать карантин на людей, инфицированных эболавирусом.
Отслеживание контакта
Отслеживание контакта считается важной мерой сдерживания распространения инфекции. Это предполагает поиск всех людей, которые имели непосредственный контакт с зараженным субъектом и наблюдение за ними в течение 21 дня. Если контакт оказался зараженным, следует обеспечить его изоляцию, тестирование и лечение. После этого процесс повторяется.
Управление
В настоящее время не существует одобренного специфического метода лечения лихорадки Эбола. Администрация по контролю за продуктами и лекарствами США (FDA) советует людям с осторожностью относиться к рекламе, в которой делаются неподтвержденные или лживые заверения по поводу средств для лечения вируса Эбола.45)
Стандартные меры поддержки
Лечение лихорадки Эбола является преимущественно поддерживающим. Ранняя поддерживающая терапия включает регидратацию и симптоматическое лечение. Регидратация может осуществляться перорально или внутривенно. Кроме того, терапия может концентрироваться на таких симптомах, как боль, рвота, жар и беспокойство. Всемирная Организация Здравоохранения не рекомендует использование аспирина или ибупрофена для лечения болевых симптомов из-за риска кровотечений, связанных с их использованием.46) Также могут применяться препараты крови, такие как эритроцитарная масса, тромбоциты или свежезамороженная плазма. Другие регуляторы свертываемости, которые могут применяться в этом случае, включают гепарин для предотвращения генерализованного тромбогеморрагического синдрома; и факторы свёртывания крови для уменьшения кровотечений. До подтверждения диагноза часто используют противомалярийные препараты и антибиотики, несмотря на отсутствие данных, подтверждающих эффективность такого лечения. Помимо этого, исследуется некоторое количество экспериментальных методов лечения. ВОЗ выпустила рекомендации касательно заботы о больном в домашних условиях в случае отсутствия доступа к медицинским услугам. Такие рекомендации считаются относительно эффективными. В таких ситуациях ВОЗ советует использовать полотенца, смоченные в дезинфекционном растворе при передвижении инфицированных людей или тел, а также общая дезинфекция. Опекунам больных рекомендуется мыть руки в дезинфекционных растворах и покрывать рот и нос маской.47)
Интенсивная терапия
В развитых странах часто используется интенсивная терапия. Она может включать поддержание объема циркулирующей крови и баланса электролитов (солей), а также лечение бактериальных инфекций в случае их возникновения. В случае почечной недостаточности может потребоваться диализ, а при легочной недостаточности – экстракорпоральная мембранная оксигенация.
Прогноз
EVD связан с высоким риском смертности инфицированных лиц, от 25 до 90%. По состоянию на сентябрь 2014 года, средний риск смертности среди инфицированных составляет 50%. Наивысший риск – 90%, наблюдался в ходе эпидемии 2002–2003 годах в Республике Конго.48) Смерть может происходить через 6-16 дней после проявления первых симптомов и часто связана с низким кровяным давлением в результате большой потери жидкости. Ранняя поддерживающая терапия для предотвращения обезвоживания может снизить риск смерти. Если инфицированный человек выживает, может наблюдаться быстрое и полное восстановление. Длительные случаи часто осложняются такими проблемами, как воспаление яичек, боли в суставах, боли в мышцах, шелушение кожи или выпадение волос. Могут наблюдаться глазные симптомы, такие как фоточувствительность, повышенная слезоточивость, ирит, иридоциклит, хориоидит и слепота.
Эпидемиология
Заболевание обычно встречается в виде эпидемий в тропических регионах Африки. С 1976 (когда заболевание было впервые описано) до 2013 года, ВОЗ сообщила о 1716 подтвержденных случаях заболевания. Самой крупной вспышкой эпидемии является наблюдаемая в настоящее время эпидемия вируса Эбола в Западной Африке, связанная с большим количеством смертей в Гвинее, Сьерра-Леоне и Либерии.
Эпидемия в Западной Африке 2014-2015 годов
 В марте 2014 года Всемирная Организация Здравоохранения сообщила о крупной эпидемии лихорадки Эбола в Гвинее, западной Африканской стране.49) Исследователи проследили начало эпидемии до 1-летнего ребенка, умершего в декабре 2013 года.50) Затем заболевание быстро распространилось по близлежащим странам – Либерии и Сьерра-Леоне. Это – наиболее крупная вспышка эпидемии вируса Эбола до настояшего времени, и впервые она была зафиксирована именно в этом регионе. 8 августа 2014 года ВОЗ объявила, что эпидемия является чрезвычайной ситуацией в области здравоохранения международного масштаба. Генеральный директор ВОЗ заявил: «Страны, столкнувшиеся с этой угрозой на сегодняшний день, просто не способны подавить эпидемию таких размеров и сложности своими собственными силами. Я настоятельно прошу у международного сообщества обеспечить этим странам поддержку как можно скорее«.51) К середине августа 2014 года, организация «Врачи без границ» сообщила, что ситуация в столице Либерии, городе Монровия, является «катастрофической» и «ухудшается день ото дня». Она также сообщила, что опасения по поводу распространения вируса среди медицинского персонала и пациентов остановили работу городской системы здравоохранения, оставив множество людей, имеющих другие болезни, без лечения. В своем заявлении 26 сентября, представитель ВОЗ заявил, что «Эпидемия Эбола, опустошающая регионы Восточной Африки – это наиболее серьёзная чрезвычайная ситуация в области здравоохранения в наши дни. Никогда за всю историю до этого уровень биологической безопасности патогенов не воздействовал на такое огромное количество людей за столь короткий срок, на столь протяженной географической области и такое длительное время».52)
Тщательное отслеживание контактов и изолирование больных в значительной степени могут предотвратить дальнейшее распространение заболевания в тех странах, куда заболевание было «ввезено» извне, однако в странах, где наблюдаются наиболее значительные потери (Гвинея, Сьерра-Леоне и Либерия), эпидемия продолжается и по сей день. По состоянию на 13 сентября 2015 года, сообщается о 28256 подозреваемых случаях и 11306 смертях;53) однако, ВОЗ заявила, что эти данные могут быть занижены. Работники здравоохранения входят в группу наиболее высокого риска, поскольку работают с физиологическими жидкостями инфицированных пациентов; в августе 2014 года ВОЗ сообщила, что 9% смертей в результате лихорадки Эбола составляют жертвы работников здравоохранения.54)
В сентябре 2014 года был сделан вывод о том, что способность стран справляться с эпидемией Эбола была недостаточной. 28 января 2015 года ВОЗ сообщила, что впервые после 29 июня 2014 года наблюдается меньше 100 новых подтвержденных случаев заболевания в неделю в трёх странах, где эпидемия наиболее распространена. Ответ на эпидемию перешел во вторую фазу, поскольку фокус сместился с замедления распространения к завершению эпидемии. 8 апреля 2015 года ВОЗ сообщила всего лишь о 30 подтвержденных случаях Эбола в неделю, что является наименьшим еженедельным общим количеством случаев с третьей недели мая 2014 года.55)
В марте 2014 года Всемирная Организация Здравоохранения сообщила о крупной эпидемии лихорадки Эбола в Гвинее, западной Африканской стране.49) Исследователи проследили начало эпидемии до 1-летнего ребенка, умершего в декабре 2013 года.50) Затем заболевание быстро распространилось по близлежащим странам – Либерии и Сьерра-Леоне. Это – наиболее крупная вспышка эпидемии вируса Эбола до настояшего времени, и впервые она была зафиксирована именно в этом регионе. 8 августа 2014 года ВОЗ объявила, что эпидемия является чрезвычайной ситуацией в области здравоохранения международного масштаба. Генеральный директор ВОЗ заявил: «Страны, столкнувшиеся с этой угрозой на сегодняшний день, просто не способны подавить эпидемию таких размеров и сложности своими собственными силами. Я настоятельно прошу у международного сообщества обеспечить этим странам поддержку как можно скорее«.51) К середине августа 2014 года, организация «Врачи без границ» сообщила, что ситуация в столице Либерии, городе Монровия, является «катастрофической» и «ухудшается день ото дня». Она также сообщила, что опасения по поводу распространения вируса среди медицинского персонала и пациентов остановили работу городской системы здравоохранения, оставив множество людей, имеющих другие болезни, без лечения. В своем заявлении 26 сентября, представитель ВОЗ заявил, что «Эпидемия Эбола, опустошающая регионы Восточной Африки – это наиболее серьёзная чрезвычайная ситуация в области здравоохранения в наши дни. Никогда за всю историю до этого уровень биологической безопасности патогенов не воздействовал на такое огромное количество людей за столь короткий срок, на столь протяженной географической области и такое длительное время».52)
Тщательное отслеживание контактов и изолирование больных в значительной степени могут предотвратить дальнейшее распространение заболевания в тех странах, куда заболевание было «ввезено» извне, однако в странах, где наблюдаются наиболее значительные потери (Гвинея, Сьерра-Леоне и Либерия), эпидемия продолжается и по сей день. По состоянию на 13 сентября 2015 года, сообщается о 28256 подозреваемых случаях и 11306 смертях;53) однако, ВОЗ заявила, что эти данные могут быть занижены. Работники здравоохранения входят в группу наиболее высокого риска, поскольку работают с физиологическими жидкостями инфицированных пациентов; в августе 2014 года ВОЗ сообщила, что 9% смертей в результате лихорадки Эбола составляют жертвы работников здравоохранения.54)
В сентябре 2014 года был сделан вывод о том, что способность стран справляться с эпидемией Эбола была недостаточной. 28 января 2015 года ВОЗ сообщила, что впервые после 29 июня 2014 года наблюдается меньше 100 новых подтвержденных случаев заболевания в неделю в трёх странах, где эпидемия наиболее распространена. Ответ на эпидемию перешел во вторую фазу, поскольку фокус сместился с замедления распространения к завершению эпидемии. 8 апреля 2015 года ВОЗ сообщила всего лишь о 30 подтвержденных случаях Эбола в неделю, что является наименьшим еженедельным общим количеством случаев с третьей недели мая 2014 года.55)
Распространение Эбола в 2014 году за пределами Западной Африки
По состоянию на 15 октября 2014 года, сообщалось о 17 случаях лихорадки Эбола, которую лечили за пределами Африки, четыре из которых закончились смертью.56) В начале октября, Тереза Ромеро, 44-летняя медсестра, проживающая в Испании, заразилась вирусом Эбола от священника, за которым она ухаживала, который репатриировался из Западной Африки. Этот случай является первым случаем распространения вируса за пределами Африки.57) 20 октября поступило сообщение об отрицательных результатах тестирования Терезы Ромеро, таким образом, предполагается, что она могла излечиться после инфицирования. 19 сентября Эрик Дункан вылетел из своей родной страны Либерии в Техас; через 5 дней у него начали наблюдаться симптомы. Он посетил госпиталь и был отправлен домой. Его состояние ухудшилось и 28 сентября он вернулся в госпиталь, где и умер 8 октября.58) Врачи подтвердили его диагноз 30 сентября, и это был первый случай Эбола в Соединенных Штатах. 12 октября CDC подтвердили, что медсестра из Техаса, которая ухаживала за Дунканом, показала положительные результате в тесте на эболавирус, что было первым случаем передачи вируса Эбола в США. 15 октября было подтверждено инфицирование второго врача, который лечил Дункана. Оба медработника впоследствии выздоровели. 23 октября врач из Нью-Йорка, возвратившийся в США из Гвинеи, гд он работал с организацией Врачи без границ, был протестирован положительно на Эбола. Этот случай не связано случаями в Техасе.59) Этот человек восстановился и 11 ноября был уволен из Bellevue Hospital Center. 24 декабря 2014 года лаборант из лаборатории в Атланте, Джорджия, был заражен вирусом Эбола. 29 декабря 2014 года, Паулина Кафферки, медсестра из Великобритании, которая вернулась в Глазго из Сьерра-Леоне, была диагностирована вирусом Эбора в Gartnavel General Hospital. После начального лечения в Глазго, она была переправлена самолётом в RAF Northolt, а затем – в специализированный изолятор в Royal Free Hospital в Лондоне на длительное лечение.60)
1995-2014 годы
Вторая по масштабам эпидемия произошла в Заире (сейчас – Демократическая Республика Конго) в 1995 году, поразившая 315 человек и убившая 254 человека. В 2000 году в эпидемия в Уганде поразила 425 человека и унесла жизни 224 человек; вызвавший эпидемию вирус – Суданский вирус – является видом вируса Эбола. В 2003 году произошла эпидемия в Республике Конго, поразившая 143 человека и унесшая жизни 128 человек, смертность составила 90%, наивысшая смертность в истории от вируса из рода Ebolavirus.61) В 2004 году русская женщина-ученый умерла, заразившись вирусом Эбола после того, как проткнула себе кожу инфицированной иглой.62) В апреле-августе 2007 года произошли более мелкие эпидемии в области, состоящей из четырех деревень Демократической Республики Конго. В сентябре подтвердилось, что все эти случаи были связаны с вирусом Эбола.63) Многие люди, посетившие церемонии захоронения старосты деревни, умерли. Вспышка 2007 года поразила 264 человека, 187 умерло. 30 ноября 2007 года министр здравоохранения Уганды подтвердил эпидемию Эбола в Бундибугио, Западная Уганда. После подтверждения образцов, протестированных в проверочных лабораториях США и Центрах по контролю заболеваемости, ВОЗ подтвердила присутствие новых видов из рода Ebolavirus, которые были предварительно названы Bundibugyo. ВОЗ сообщила о 149 случаях этого нового вида, 37 из которых привели к смерти. ВОЗ подтвердила две небольшие эпидемии в Уганде в 2012 году. Первая поразила 7 человек и привела к смерти 4, а вторая поразила 24 человек, 17 из которых умерло. Причиной обоих эпидемий стал Суданский вариант вируса. 17 августа 2012 года Министерство Здравоохранения Демократической Республики Конго сообщило о вспышке эпидемии вируса Ebola-Bundibugyo в восточном регионе.64) Это был единственный раз, когда этот вариант был определен в качестве вируса, ответственного за вспышку. ВОЗ сообщила, что вирус поразил 57 человек и унёс 29 жизней. Возможной причиной эпидемии было зараженное мясо дичи, которую вылавливали жители Исиро и Виаданы. В 2014 году вспышка вируса Эбола произошла в Демократической Республике Конго (ДРК). Определение геномной последовательности показало, что эта вспышка не была связана с эпидемией 2014-15 годов в Западной Африке, однако что это был тот же вид EBOV, вид Zaire.65) Эпидемия началась в августе 2014 года и была объявлена в ноябре того же года с общим количеством случаев, равным 66, 49 из которых привели к смерти. Это – седьмая вспышка в ДРК, три из которых произошли, когда страна ещё наименовалась Заиром.
1976
Вспышка в Судане
Первая известная эпидемия EVD была идентифицирована после обнаружения Суданского вируса (SUDV) в июне-ноябре 1976 года в Нзаре, Южный Судан66) (в то время – часть Судана). Суданская вспышка поразила 284 человек и унесла жизни 151 человека. Первым идентифицированным случаем заболевания в Судане является случай, зафиксированный 27 июня у заведующего складом хлопчатобумажной фабрики в Нзаре, госпитализированного 30 июня и умершего 6 июля. Несмотря на то, что медперсонал, участвующий в лечении пациентов во время вспышке в Судане, был осведомлён о том, что имеет дело с неизвестным на тот момент заболеванием, процесс «точного опознания» и наименования вируса начался только спустя несколько месяцев в Демократической Республике Конго.67)
Вспышка в Заире
26 августа 1976 года в Ямбуку, небольшой деревне в округе Монгала, Заир (Демократическая Республика Конго), началась вторая вспышка EVD.68) Вспышка была вызвана EBOV, который изначально посчитали вирусом Zaire ebolavirus, который является другим членом рода Ebolavirus, отличным от вируса, вызвавшего первую вспышку в Судане. Источником заболевания был директор деревенской школы Мабало Локела, который начал демонстрировать симптомы 26 августа 1976 года. Локела только вернулся из путешествия по Северному Заиру неподалеку от границы с Центральной Африканской Республикой, побывав в том числе 12-22 августа на реке Эбола. Сначала врачи посчитали, что Локела болен малярией, поэтому стали давать ему хинин. Однако, симптомы продолжили ухудшаться, и 5 сентября Локела был переведен в Yambuku Mission Hospital. Локела умер 8 сентября, через 14 дней после первых симптомов.69) Вскоре после смерти Локела, умерли его близкие и люди, вступавшие с ним в контакт, что спровоцировало панику среди жителей деревни. Министр здравоохранения и президент Заира решили объявить весь регион, включая Ямбуку и столицу страны, город Киншаса, зоной карантина. Было запрещено въезжать в эту область и покидать её, включая дороги, водные пути и аэродромы, заявленные в законе о военном положении. Были закрыты школы, бизнес-центры и общественные организации. Исследователи из Центра по контролю заболеваемости США, включая Питера Риота, сооткрывателя вируса Эбола, прибыли в эту область позднее с целью оценки эффектов эпидемии. Ученые отметили, что «весь регион пребывал в состоянии панического ужаса».70) Риот заключил, что эпидемию непреднамеренно начали бельгийские монахини, которые делали беременным женщинам инъекции витаминов без стерилизации шприцов и игл. Эпидемия продолжалась 26 дней, а карантин – 2 недели. Среди причин прекращения эпидемии, исследователи выделили меры предосторожности, предпринятые местными властями, карантин и прекращение введения инъекций. В ходе этой эпидемии, доктор Нгой Мишула сделал первое клиническое описание EVD в Ямбуку: «Заболевание характеризуется высокой температурой, около 39 °C (102 °F), гематемезисом (кровавой рвотой), диареей с кровью, загрудинной болью в животе, упадком сил, «тяжестью» в суставах и быстрой смертью через в среднем 3 дня».71) Считается, что причиной изначальной вспышки был Марбургский вирус, позже идентифицированный в качестве нового вида вируса, связанного с вирусами marburgviruses. Образцы штаммов вируса, изолированные во время двух эпидемий, были названы «вирус Эбола» по названию реки Эбола, расположенной неподалеку от места первой вспышки заболевания в Заире. Непонятно, кто изначально придумал название вируса – Карл Джонсон из команды учёных из Центра по контролю заболеваемости в США или бельгийские исследователи. Впоследствии стали поступать сообщения о некотором количестве других случаев, почти все из которых произошли вблизи Yambuku mission hospital или имели близкий контакт с другим случаем. Эпидемия в Заире поразила 318 человек и унесла 280 жизней (смертность составила 88%).72) Несмотря на связь двух эпидемий, ученые позже определили, что заболевания были вызваны двумя различными видами эболавируса, SUDV и EBOV. Вспышка в Заире была подавлена при помощи ВОЗ и транспортной поддержки военно-воздушных сил Конго.
Общество и культура
Разработка биологического оружия
Центры по контролю заболеваемости классифицируют Ebolavirus в качестве агента с четвертым уровнем биологической безопасности и агентом биотерроризма категории А. Заболевание может потенциально использоваться в качестве биологического оружия.73) Вирус исследовался научно-производственным объединением «Биопрепарат», образованным в Советском Союзе в 1973 году, основной задачей которого была секретная разработка биологического оружия. Вирус сложно использовать в качестве агента биологического оружия массового поражения, поскольку он быстро перестает действовать на открытом воздухе. В 2014 году хакеры использовали массовую почтовую рассылку под видом информации о вирусе Эбола от ВОЗ или правительства Мексики. В 2015 году BBC сообщила, что «Северокорейские СМИ считают, что вирус был создан американскими военными в качестве биологического оружия».74)
Литература
Бестселлер Ричарда Престона 1995 года «Горячая зона» повествует о драматических событиях в ходе эпидемии Эбола в Рестоне, Вирджиния. Книги Виллиама Клоуса «Ebola: A Documentary Novel of Its First Explosion» 1995 года и «Ebola: Through the Eyes of the People» 2002 года фокусируются на индивидуальных реакциях людей на эпидемию Эбола 1976 года в Заире. В своей новелле 1996 года «Executive Orders», Том Кранси освещает атаку ближневосточных террористов на США с использованием смертельно опасного штамма вируса Эбола, передаваемого воздушно-капельным путем под названием «Ebola Mayinga». По мере развития эпидемии Эбола в Западной Африке в 2014 году, начало появляться множество самиздатовских и одобренных к публикации книг, содержащих сенсационную и неверную информацию о заболевании в электронном и печатном виде. Авторы некоторых из них признали отсутствие у себя медицинского образования и достаточной квалификации для того, чтобы давать подобные медицинские советы. Всемирная Организация Здравоохранения и Организация Объединенных Наций заявили, что подобная дезинформация повлияла на распространение заболевания.
Другие животные
Дикие животные
Эбола связана с высокой смертностью среди приматов. Частые вспышки эпидемии могли привести к смерти 5000 горилл. Эпидемия Эбола могла быть связана с 88-процентным снижением индексов отслеживания популяций шимпанзе на 420 квадратных метрах заказника Lossi в 2002-2003 годах.75) Передача заболевания среди животных в результате потребления мяса остается значительным фактором риска, в отличие от контакта животных друг с другом, например, контакт с трупами или спаривание. В тушах горилл содержится большое количество штаммов вируса Эбола, что предполагает многочисленные введения вируса. Туши быстро Bodies разлагаются и останки не являются заразными уже через 3-4 дня. Группы горилл редко вступают в контакт, таким образом, передача вируса между группами горилл маловероятна, а эпидемия связана с передачей от резервуара вируса к популяциям животных.
Домашние животные
В 2012 году было показано, что вирус может передаваться бесконтактным путём от свиньи к приматам (не человеку), хотя в том же исследовании было установлено, что передача вируса от примата к примату не наблюдалась. У собак возможно бессимптомное инфицирование. В некоторых частях Африки собаки, питающиеся падалью, могут употребить в пищу инфицированное животное или труп человека. Исследование собак, проведенное в 2005 году во время эпидемии вируса Эбола показало, что, несмотря на отсутствие симптомов, к примерно 32% собак, находящихся поблизости от очага инфицирования, наблюдалось доминирование серотипа EBOV против 9% собак, находящихся вдали от очага.76)
Вирус Рестон
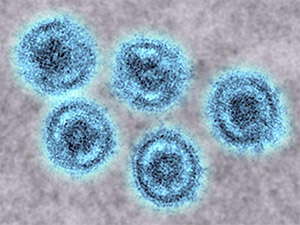 В конце 1989 года в карантинном блоке Рестон Hazelton Research Products в Рестоне, Вирджиния, среди нескольких лабораторных обезьян распространилось смертельно опасное заболевание. Изначально учёные посчитали, что эта эпидемия связана с вирусом геморрагической лихорадки обезьян (SHFV), который распространен среди филиппинских обезьян. Ветеринарный патологоанатом из Hazelton отправил образцы тканей животных в Научно-исследовательский институт инфекционных болезней армии США (USAMRIID) в Форт Detrick, Мэриленд. Тест ELISA показал, что антитела, представленные в тканях, были ответом на вирус Эбола, а не SHFV. Специалист по электронной микроскопии из USAMRIID обнаружил, что филовирусы из образцов тканей были внешне похожи на вирус Эбола.
Команда Армии США, со штаб-квартирой в USAMRIID, эвтанизировала выживших обезьян, и перевезла всех обезьян в Форт Детрик для их изучения ветеринарным патологоанатомом и вирусологами Армии США, и последующего безопасного избавления от тел. У 178 специалистов, имевших дело с животными, были взять образцы крови.77) 6 специалистов были сероконвертированны, включая одного, который порезался скальпелем, загрязненным кровью. Несмотря на статус вируса, имеющего 4 уровень биобезопасности и явную патогенность у обезьян, специалисты не были инфицированы. CDC заключила, что вирус имеет очень низкую патогенность по отношению к человеку.78)
На Филиппинах и в США до этого момента не наблюдалось случаев инфекции Эбола, и, с момента дальнейшего изолирования, исследователи заключили, что это был еще один штамм вируса Эбола или новый филовирус азиатского происхождения, который они назвали «эболавирус Рестон», Reston ebolavirus (RESTV). Вирус Рестон (RESTV) может передаваться свиньям. С момента первой вспышки, вирус был обнаружен у приматов (не человека) в Пенсильвании, Техасе и Италии, где вирус поразил свиней.79) В соответствии с ВОЗ, регулярная уборка и дезинфекция свиных (или обезьяньих) ферм при помощи натрий гипохлорида или детергентов может быть эффективной мерой борьбы с Reston ebolavirus. Свиньи, инфицированные RESTV, обычно демонстрировали симптомы заболевания.
В конце 1989 года в карантинном блоке Рестон Hazelton Research Products в Рестоне, Вирджиния, среди нескольких лабораторных обезьян распространилось смертельно опасное заболевание. Изначально учёные посчитали, что эта эпидемия связана с вирусом геморрагической лихорадки обезьян (SHFV), который распространен среди филиппинских обезьян. Ветеринарный патологоанатом из Hazelton отправил образцы тканей животных в Научно-исследовательский институт инфекционных болезней армии США (USAMRIID) в Форт Detrick, Мэриленд. Тест ELISA показал, что антитела, представленные в тканях, были ответом на вирус Эбола, а не SHFV. Специалист по электронной микроскопии из USAMRIID обнаружил, что филовирусы из образцов тканей были внешне похожи на вирус Эбола.
Команда Армии США, со штаб-квартирой в USAMRIID, эвтанизировала выживших обезьян, и перевезла всех обезьян в Форт Детрик для их изучения ветеринарным патологоанатомом и вирусологами Армии США, и последующего безопасного избавления от тел. У 178 специалистов, имевших дело с животными, были взять образцы крови.77) 6 специалистов были сероконвертированны, включая одного, который порезался скальпелем, загрязненным кровью. Несмотря на статус вируса, имеющего 4 уровень биобезопасности и явную патогенность у обезьян, специалисты не были инфицированы. CDC заключила, что вирус имеет очень низкую патогенность по отношению к человеку.78)
На Филиппинах и в США до этого момента не наблюдалось случаев инфекции Эбола, и, с момента дальнейшего изолирования, исследователи заключили, что это был еще один штамм вируса Эбола или новый филовирус азиатского происхождения, который они назвали «эболавирус Рестон», Reston ebolavirus (RESTV). Вирус Рестон (RESTV) может передаваться свиньям. С момента первой вспышки, вирус был обнаружен у приматов (не человека) в Пенсильвании, Техасе и Италии, где вирус поразил свиней.79) В соответствии с ВОЗ, регулярная уборка и дезинфекция свиных (или обезьяньих) ферм при помощи натрий гипохлорида или детергентов может быть эффективной мерой борьбы с Reston ebolavirus. Свиньи, инфицированные RESTV, обычно демонстрировали симптомы заболевания.
Исследования
Методы лечения
По состоянию на июль 2015 года, не существует никакого безопасного и эффективного средства для лечения вируса Эбола. С момента начала эпидемии Эбола в Западной Африке, появилось 9 различных методов лечения, претендующих на эффективность. В конце 2014-начале 2015 года было проведено несколько исследований, однако некоторые из них были заброшены из-за отсутствия эффективности или недостатка изучаемых пациентов.
Вакцины
Перед началом 2014 года появилось много вакцин, претендующих на звание вакцины от Эбола, однако на ноябрь 2014 года ни одна из них не была одобрена Администрацией по контролю за лекарствами и продуктами питания США (FDA) для клинического использования у человека.80) Несколько многообещающих вакцин способны защищать приматов (не человека), обычно макак от смертоносной инфекции, включая векторы аденовируса, дефектные по репликации, векторы везикулярного стоматита, компетентные по репликации (VSV) и векторы парагриппа человека (HPIV-3) и вирусные препараты. Проведение испытаний эффективности этих вакцин на человеке при воздействии патогенов после иммунизации, очевидно, является невозможным. Для таких ситуаций FDA устанавливает “животное правило”, давая лицензию на основе испытаний на животных, которые имеют подобные человеческим заболевания, в сочетании с данными по безопасности и потенциально эффективному иммунному ответу (антитела в крови) у людей, которым давали вакцину. Клинические испытания I фазы включают применение вакцины на здоровых людях для определения ответа, идентификации любых побочных эффектов и определения подходящей дозировки. В сентябре 2014 года вакцина против вируса Эбола была использована после воздействия вируса. Человек развил иммунитет, не заразившись сам.81)
Диагностические тесты
Одной из проблем, служащих помехой контролю вируса Эбола является то, что доступные в настоящий момент диагностические тесты требуют наличия специального оборудования и высококвалифицированного персонала. Поскольку в Западной Африке имеется очень мало подходящих центров тестирования, диагностика часто откладывается. На конференции в Женеве в декабре будут выработаны диагностические стандарты для быстрого и эффективного определения вируса Эбола. Встреча, созванная ВОЗ и некоммерческим Фондом для инновационных и новых диагностических средств, должна идентифицировать тесты, которые могут быть использованы неквалифицированным персоналом, не требующие затрат электричества и работающие от батарей или солнечной энергии и использующие реагенты, которые могут выдерживать температуры до 40 °C.82) 29 ноября поступило сообщение о создании нового 15-минутного теста на вирус Эбола, который, в случае успеха, «не только обеспечит увеличение выживаемости пациентов, но и поможет предотвратить передачу вируса другим людям». Новое оборудование размером с ноутбук, питающееся от солнечных батарей, позволяет осуществлять тестирование в удаленных от цивилизации областях. В настоящее время это оборудование проходит тестирование в Гвинее. 29 декабря FDA одобрила тест LightMix (R) Ebola Zaire rRT-PCR Test на пациентах с симптомами вируса Эбола. В отчете утверждается, что новый тест может помочь организациям здравоохранения по всему миру.










