Инструменты пользователя
Инструменты сайта
- Life support
- Афродизиаки
- Липолитические (жиросжигающие) средства
- Ноотропные средства
- Нейропротекторы
- Снотворные средства
- Спортивная медицина
- Гормоны и гормональные препараты
- Анаболические/андрогенные стероиды
- Пептиды
- Селективные модуляторы андрогенных рецепторов (SARM/САРМ)
- Аминокислоты
- Витамины
- Растения
- Алкалоиды
- Лечение
- Что лечим
- Анальгетические средства
- Антибиотики
- Антигистаминные препараты
- Антидепрессанты
- Антикоагулянты
- Антисептические средства
- Диуретики
- Небензодиазепины (Z-препараты)
- Нейролептики
- Препараты, применяемые при химиотерапии
- Нестероидные противовоспалительные препараты
- Противогрибковые средства
- Противокашлевые препараты
- Противоопухолевые препараты
- Противорвотные средства
- Противосудорожные средства
- Все страницы
Содержание
Сердечная недостаточность
 Сердечная недостаточность (СН), которую также часто называют застойной сердечной недостаточностью (ЗСН), возникает, когда сердце теряет способность перекачивать достаточно крови, чтобы поддерживать её приток, необходимый для удовлетворения потребностей организма. 1) Признаки и симптомы СН обычно включают в себя одышку, чрезмерную усталость и отеки ног. Дыхание, как правило, затрудняется при выполнении физических упражнений, в положении лежа, а также в ночное время, что может разбудить человека. Ограниченная способность выполнять физические упражнения также является распространенной характеристикой СН. При сердечной недостаточности, как правило, не наблюдается боли в груди, в том числе стенокардии. 2)
Сердечная недостаточность (СН), которую также часто называют застойной сердечной недостаточностью (ЗСН), возникает, когда сердце теряет способность перекачивать достаточно крови, чтобы поддерживать её приток, необходимый для удовлетворения потребностей организма. 1) Признаки и симптомы СН обычно включают в себя одышку, чрезмерную усталость и отеки ног. Дыхание, как правило, затрудняется при выполнении физических упражнений, в положении лежа, а также в ночное время, что может разбудить человека. Ограниченная способность выполнять физические упражнения также является распространенной характеристикой СН. При сердечной недостаточности, как правило, не наблюдается боли в груди, в том числе стенокардии. 2)
Общие причины сердечной недостаточности включают ишемическую болезнь сердца, в том числе, инфаркт миокарда (сердечный приступ), высокое кровяное давление, фибрилляцию предсердий, клапанные пороки сердца, чрезмерное использование алкоголя, инфекции и кардиомиопатию. Перечисленные выше причины приводят к сердечной недостаточности путем изменения структуры или функционирования сердца. Существует два основных типа сердечной недостаточности: сердечная недостаточность вследствие дисфункции левого желудочка и сердечная недостаточность с нормальной фракцией выброса в зависимости от того, повреждена ли способность левого желудочка сжиматься, или способность сердца расслабляться. Тяжесть заболевания обычно классифицируются по степени сложности выполнения физических упражнений. Сердечная недостаточность – это не то же самое, что инфаркт миокарда (при котором умирает часть сердечной мышцы) или остановка сердца (при которой останавливается кровоток в целом). 3) Другие заболевания, симптомы которых могут быть похожи на сердечную недостаточность, включают ожирение, почечную недостаточность, проблемы с печенью, анемию и заболевания щитовидной железы. Заболевание диагностируется на основе истории симптомов и физического обследования с подтверждением с помощью эхокардиографии. Может быть полезно провести анализы крови, электрокардиографию и рентгенографию грудной клетки, чтобы определить основную причину заболевания. Методы лечения зависят от тяжести и причины заболевания. У людей с хронической стабильной легкой сердечной недостаточностью, лечение обычно состоит в изменении образа жизни (отказ от курения, выполнении физических упражнений и изменения в рационе питания), а также в приеме лекарств. 4) У людей, сердечная недостаточность которых связана с дисфункцией левого желудочка, применяются ингибиторы ангиотензин-превращающего фермента или блокаторы рецепторов ангиотензина, наряду бета-блокаторами. У людей с тяжелой формой заболевания, могут быть использованы антагонисты альдостерона или гидралазин с нитратом. Диуретики полезны для предотвращения задержки жидкости. Иногда, в зависимости от причины СН, может быть рекомендовано использование имплантированных устройств, таких как кардиостимуляторы или имплантируемый сердечный дефибриллятор. В некоторых умеренных или тяжелых случаях может оказаться полезной сердечная ресинхронизирующая терапия (СРТ) или модуляция сердечной сократимости. Вспомогательная желудочковая система, или, в некоторых случаях, пересадка сердца, может быть рекомендована у людей с тяжелой формой заболевания. Сердечная недостаточность является распространенным, дорогостоящим и потенциально смертельным заболеванием. В развитых странах, около 2% взрослого населения имеют сердечную недостаточность, а среди людей старше 65 лет, это число увеличивается до 6-10%. В течение года после постановки диагноза, риск смерти составляет около 35%, после чего он снижается до уровня ниже 10% каждый год. Риски схожи с рядом видов рака. В Соединенном Королевстве, болезнь является причиной 5% случаев госпитализации в отделение скорой помощи. Сердечная недостаточность была известно еще с древних времен, в папирусе Эберса имеется упоминание о ней, датируемое около 1550 г. до н. э.
Терминология
Сердечная недостаточность – это физиологическое состояние, характеризующееся недостаточным для удовлетворения потребностей организма и легких сердечным выбросом. Термин «застойная сердечная недостаточность» часто используется как один из распространенных симптомов конгестии, то есть, скапливания слишком большого количества жидкости в тканях и венах. В частности, конгестия принимает форму удержания воды и опухания (отека), как в случае периферического отека (вызывающего опухание конечностей и ступней ног) и отека легких (вызывающего затруднение дыхания), а также асцита (опухание желудка). Сердечная недостаточность делится на два типа: сердечная недостаточность из-за снижения фракции выброса (также известная как сердечная недостаточность вследствие систолической дисфункции левого желудочка или систолической сердечной недостаточности) и сердечная недостаточность с сохраненной фракцией выброса, также известная как диастолическая сердечная недостаточность или сердечная недостаточность с нормальной фракцией выброса. 5) Сердечная недостаточность со сниженной фракцией выброса наблюдается тогда, когда фракция выброса составляет менее 40%. При диастолической сердечной недостаточности, сердечная мышца хорошо сокращается, но желудочек не полон крови в фазе релаксации. Фракция выброса представляет собой часть крови, перекачиваемой из сердца во время одного сокращения. Она измеряется в процентном отношении, при этом нормальный диапазон составляет от 50 до 75%. 6) Термин «острая» используется для обозначения СН с быстрым началом, в то время как «хроническая» СН – это СН с большой продолжительностью. Хроническая сердечная недостаточность – это долгосрочное состояние, как правило, остающееся стабильным при лечении симптомов. Декомпенсированная сердечная недостаточность – это состояние ухудшения симптомов хронической сердечной недостаточности, которое может привести к острой дыхательной недостаточности. СН с высоким сердечным выбросом может произойти в случае повышенного сердечного выброса. Перегрузка кровеносной системы может привести к увеличению диастолического давления левого желудочка, которое может развиться в отек легких.
Признаки и симптомы
Симптомы сердечной недостаточности традиционно и несколько условно делят на «левую» и «правую» стороны, признавая таким образом, что левый и правый желудочки сердца являются различными частями циркуляции. Тем не менее, сердечная недостаточность не всегда происходит исключительно в обратном направлении (в части обращения, которая стекает в желудочек). Существует и несколько других исключений простому разделению симптомов сердечной недостаточности на «лево» и «право». Кроме того, наиболее частой причиной правосторонней сердечной недостаточности является левосторонняя сердечная недостаточность. 7) Поэтому пациенты обычно демонстрируют признаки и симптомы обоих типов СН.
Левосторонняя недостаточность
Левая сторона сердца отвечает за получение обогащенной кислородом крови из легких и закачивание этой крови в системный кровоток (остальной организм за исключением малого круга кровообращения). Недостаточность левой стороны сердца вызывает скапливание крови в легких, что вызывает респираторные симптомы, а также усталость из-за недостаточного снабжения организма богатой кислородом кровью. Общими признаками, связанными с дыханием, являются увеличение частоты дыхательных движений и увеличение работы, затрачиваемой на дыхание (неспецифические признаки дыхательной недостаточности). Хрипы, которые вначале различаются в основаниях легких, а при тяжелой форме – на всем протяжении легких, предполагают развитие отека легких (наличие жидкости в альвеолах). Цианоз, состояние, характеризующееся серьезным недостатком кислорода в крови, является поздним признаком крайне тяжелого отека легких. Дополнительные признаки, указывающие на недостаточность левого желудочка, включают в себя латеральное смещение верхушечного толчка (которое происходит, если увеличивается сердце) и ритм галопа (дополнительные звуки сердца), который может служить в качестве маркера повышенного кровотока или повышенного внутреннего давления сердца. Сердечный шум может указывать на наличие клапанной болезни сердца, которая является либо причиной (например, аортальный стеноз) или результатом (например, недостаточность митрального клапана) сердечной недостаточности. Обратная недостаточность левого желудочка вызывает скопление кровеносных сосудов легких, и поэтому симптомы носят преимущественно респираторный характер. Обратная недостаточность можно подразделить на недостаточность левого предсердия, левого желудочка или обоих участков внутри левого контура. Пациент будет испытывать одышку (затрудненное дыхание) при физической нагрузке, а в тяжелых случаях – даже в состоянии покоя. Наблюдается усиление одышки в положении лежа, что называется ортопноэ. Часто для того, чтобы удобно лечь, пациенту требуется несколько подушек. При ортопноэ, пациент может приноровиться спать сидя. Другим симптомом сердечной недостаточности является пароксизмальная ночная одышка: внезапный приступ тяжелой одышки ночью, как правило, через несколько часов после того, как человек лег спать. Легкая утомляемость и непереносимость физической нагрузки также являются распространенными симптомами, связанными с дыхательной недостаточностью. Может наблюдаться «сердечная астма» или одышка. Нарушение функции левого желудочка может привести к симптомам плохой системной циркуляции, таким как головокружение, спутанность сознания и холодные конечности в состоянии покоя.
Правосторонняя недостаточность
Правосторонняя сердечная недостаточность часто вызывается легочной болезнью сердца (легочное сердце), которая, как правило, вызывается нарушением малого круга кровообращения, таким как гипертония или легочный стеноз. Физическое обследование может выявить вдавленные периферические отеки, асцит и увеличение печени. Давление в яремной вене часто оценивается как маркер состояния жидкости, который может быть усилен путем выявления печёночно-яремного рефлюкса. При увеличения давления правого желудочка, может наблюдаться парастернальное вспучивание, означающее компенсаторное увеличение силы сокращения. Обратная недостаточность правого желудочка приводит к скоплению системных капилляров. Это создает избыточное накопление жидкости в организме, что вызывает отеки под кожей (называемые периферическими отеками или анасарка) и, как правило, в первую очередь влияет на зависимые части тела (вызывая отек стопы и голеностопного сустава в положении стоя, и отек крестца у людей, которые проводят много времени лежа). Никтурия (частое ночное мочеиспускание) может происходить тогда, когда жидкость из ног возвращается в кровоток в положении лежа в ночное время суток. В прогрессивно тяжелых случаях может развиваться асцит (скопление жидкости в брюшной полости, вызывающее отек) и увеличение печени. Значительное скопление жидкости в печени может привести к нарушению функции печени (застойная гепатопатия) и желтухе и даже к коагулопатии (проблемы, связанные со снижением свертываемости крови).
Бивентрикулярная недостаточность
Притупленность легочных полей к пальцевой перкуссии и снижение звуков дыхания у основания легких может свидетельствовать о развитии плеврита (скопление жидкости между легкими и грудной стенкой). Хотя это может произойти в случае изолированной левосторонней или правосторонней сердечной недостаточности, чаще всего это встречается при бивентрикулярной недостаточности, поскольку плевральные вены впадают и в системную, и в легочную венозные системы. При односторонней недостаточности, выпоты часто являются правосторонними. В том случае, если человек с недостаточностью одного желудочка живет достаточно долго, недостаточность будет иметь тенденцию прогрессировать, постепенно выводя из строя оба желудочка. Например, недостаточность левого желудочка вызывает отек легких и легочную гипертензию, которые увеличивают нагрузку на правый желудочек. Правожелудочковая недостаточность не наносит ущерба противоположной стороне, но и не является безвредной.
Причины
Хроническая сердечная недостаточность
Сердечная недостаточность может также возникать в ситуациях «высокого сердечного выброса» (сердечная недостаточность с высоким сердечным выбросом), когда количество перекачиваемой крови превышает норму и сердце оказывается не в состоянии нормально функционировать. Это может произойти в ситуация перегрузки (вливаниях сыворотки или крови), при заболеваниях почек, хронической тяжелой анемии, авитаминозе (дефицит витамина В1 / тиамина), гипертиреозе, болезни Педжета, артериовенозные анастомозах или артериовенозных мальформациях. Вирусные инфекции сердца могут привести к воспалению мышечного слоя сердца и в дальнейшем влиять на развитие сердечной недостаточности. Повреждение сердца может предрасполагать человека к развитию сердечной недостаточности позже в жизни и имеет много причин, включая системные вирусные инфекции (например, ВИЧ), прием химиотерапевтических препаратов, таких как даунорубицин и трастузумаб, а также злоупотребление веществами, такими как алкоголь и метамфетамин. Кроме того, инфильтративные заболевания, такие как амилоидоз и заболевания соединительной ткани, такие как системная красная волчанка, имеют аналогичные последствия. Синдром обструктивного апноэ сна (состояние, при котором затрудненное дыхание во сне связано с ожирением, гипертонией и / или диабетом) считается независимой причиной сердечной недостаточности.
Острая декомпенсация
Хроническая стабильная сердечная недостаточность может легко декомпенсироваться. Чаще всего это является результатом интеркуррентной болезни (такой как пневмония), инфаркта миокарда (сердечный приступ), ненормального сердечного ритма, неконтролируемой артериальной гипертензии, или неспособности пациента поддерживать ограничение жидкости, диеты, или приемом лекарств. 8) Другие хорошо известные факторы, которые могут ухудшить ХСН, включают в себя анемию и гипертиреоз, которые налагают дополнительную нагрузку на сердечную мышцу, чрезмерное потребление жидкости или соли, а также прием лекарств, вызывающих задержку жидкости, таких как НПВС и тиазолидиндионы. НПВП в целом увеличивают риск в два раза. 9)
Патофизиология
Сердечная недостаточность вызывается любыми факторами, снижающими эффективность работы сердечной мышцы, в результате повреждения или перегрузки. Таким образом, СН может быть вызвана большим количеством условий, включая инфаркт миокарда (при котором сердечная мышца лишается кислорода и умирает), гипертонию (увеличивающую силу сокращения, необходимого для перекачки крови) и амилоидоз (при котором неправильно свернутые белки оседают в сердечной мышце, заставляя её напрягаться). Со временем, эти увеличения рабочей нагрузки вызовут изменения в самом сердце. Сердце человека с сердечной недостаточностью может иметь пониженную силу сокращения из-за перегрузки желудочка. В здоровом сердце, повышенное наполнение желудочков приводит к увеличению силы сжатия (по закону Франка-Старлинга) и, следовательно, увеличению сердечного выброса. При сердечной недостаточности, этот механизм дает сбой, так как желудочек загружается кровью до такой точки, когда сердечная мышца становится менее эффективной. Это связано с пониженной способностью образовывать поперечные связи между актином и миозином в перегруженной сердечной мышце. Уменьшенный ударный объем крови может наблюдаться в результате выхода из строя систолы, диастолы или обоих. Увеличение конечного систолического объема обычно вызывается снижением сократительной способности. Снижение конечного диастолического объема происходит в результате нарушения наполнения желудочков; это происходит, когда снижается податливость желудочка (т.е., когда стенки становятся тугими). По мере того как сердце начинает работать активнее, чтобы удовлетворить нормальные метаболические потребности, сердечный выброс, который обычно увеличивается в периоды повышенного потребления кислорода (например, при занятиях спортом), снижается. Это способствует непереносимости физической нагрузки, которая обычно наблюдается при сердечной недостаточности. Это приводит к потере сердечного резерва, или способности сердца работать тяжелее во время напряженной физической активности. Так как сердце должно работать больше, чтобы удовлетворить нормальные метаболические потребности, оно оказывается не способным удовлетворять метаболические потребности организма во время выполнения физических упражнений. Общим признаком пациентов с сердечной недостаточностью является увеличение частоты сердечных сокращений, стимулируемое повышенной активностью симпатической нервной системы, с тем, чтобы поддерживать адекватный сердечный выброс. Первоначально, это помогает компенсировать сердечную недостаточность путем поддержания артериального давления и перфузии, но накладывает дополнительную нагрузку на миокард, увеличивает коронарные требования к перфузии, что может привести к ухудшению ишемической болезни сердца. Симпатическая активность также может привести к потенциально фатальной аритмии сердца. Может произойти увеличение физического размера мышечного слоя сердца. Это связано с увеличением размера терминально дифференцированных сердечных мышечных волокон в попытке улучшить сократительную способность. Это может способствовать увеличению жесткости и снижению способности расслабиться во время диастолы. Может также наблюдаться расширение желудочков, влияющее на расширение и сферическую форму сердечной недостаточности. Увеличение объема желудочков также вызывает снижение ударного объема из-за механического и неэффективного сокращения сердца. Общим эффектом является снижение сердечного выброса и увеличение нагрузки на сердце. Это увеличивает риск остановки сердца (в частности, из-за неправильных желудочковых сердечных ритмов) и уменьшает приток крови к остальным частям тела. При хроническом заболевании, снижение сердечного выброса вызывает ряд изменений в остальных частях тела, некоторые из которых являются физиологическими компенсациями, а некоторые – частью процесса заболевания:
- Падение артериального давления. Это вызывает снижение стимуляции барорецепторов в каротидном синусе и дуге аорты, которые связываются с ядром одиночного пути. Этот центр в головном мозге повышает симпатическую активность, высвобождая катехоламины в кровоток. Связывание с альфа-1 рецепторами приводит к системной артериальной вазоконстрикции. Это помогает восстановить артериальное давление, но также увеличивает общее периферическое сопротивление, увеличивая нагрузку на сердце. Связывание с бета-1-рецепторами в миокарде увеличивает частоту сердечных сокращений и усиливает сокращения в попытке увеличить сердечный выброс. Это, однако, также увеличивает объем работы сердца.
- Повышенная симпатическая стимуляция также приводит к тому, что задняя доля гипофиза начинает секретировать вазопрессин (также известный как антидиуретический гормон, или АДГ), что приводит к задержке жидкости в почках. Это увеличивает объем крови и кровяное давление.
- Сердечная недостаточность также ограничивает способности почек утилизировать натрий и воду, что еще больше увеличивает отек. Уменьшение притока крови к почкам стимулирует высвобождение ренина – фермента, который катализирует производство мощного вазопрессора ангиотензина. Ангиотензин и его метаболиты вызывают дальнейшее сужение кровеносных сосудов, а также стимулируют увеличение секреции стероидного гормона альдостерона из надпочечников. Это способствует задержке соли и жидкости в почках.
- Хронически высокие уровни циркулирующих нейроэндокринных гормонов, таких как катехоламины, ренин, ангиотензин и альдостерон, влияют непосредственно на миокард, вызывая структурное ремоделирование сердца в течение длительного времени. Многие из этих эффектов ремоделирования могут быть опосредованы трансформирующим фактором роста бета (ТФР-бета), который является общей низлежащей мишенью каскада сигнальной трансдукции, инициируемом катехоламинами и ангиотензином II, а также эпидермальным фактором роста (ЭФР), который является мишенью сигнального пути, активируемого альдостероном.
- Снижение перфузии скелетных мышц вызывает атрофию мышечных волокон. Это может привести к слабости, повышенной утомляемости и снижению пиковой силы. Все это способствует непереносимости физической нагрузки.
- Повышенное периферическое сопротивление и больший объем крови увеличивают нагрузку на сердце и ускоряют процесс повреждения миокарда. Сужение сосудов и удержание жидкости вызывают повышение гидростатического давления в капиллярах. Это сдвигает баланс сил в пользу формирования интерстициальной жидкости, поскольку увеличение сил давления стимулирует попадание дополнительной жидкости из крови в ткани. Это приводит к отеку (скоплению жидкости) в тканях. В случае правосторонней сердечной недостаточности, отек обычно начинается в лодыжках, где венозное давление высокое из-за воздействия гравитации (хотя, если больной прикован к постели, накопление жидкости может начинаться в области крестца.) Это может также произойти в брюшной полости, где накопление жидкости носит название асцит. При левосторонней СН, отек может произойти в легких – это называется кардиогенный отек легких. Такой отек уменьшает резервные мощности для дыхания, вызывает повышение жесткости легких и снижает эффективность газообмена путем увеличения расстояния между воздухом и кровью. Последствиями этого являются одышка, ортопноэ и пароксизмальная ночная одышка.
Симптомы сердечной недостаточности во многом определяются тем, какая сторона сердца терпит недостаточность. На левой стороне происходит перекачка крови в системный кровоток, в то время как правая сторона закачивает кровь в легочный кровоток. В то время как левосторонняя сердечная недостаточность приводит к снижению сердечного выброса в системный кровоток, начальные симптомы часто проявляются из-за воздействия на малый круг кровообращения. При систолической дисфункции, снижается фракция выброса, приводя к аномальному повышению объема крови в левом желудочке. При диастолической дисфункции, повышается конечное диастолическое давление в левом желудочке. Это увеличение объема или давления скапливается в левом предсердии, а затем в легочных венах. Увеличение объема или давления в легочных венах ухудшает нормальный дренаж альвеол и способствует потоку жидкости из капилляров в легочную паренхиму, вызывая отек легких. Это ухудшает газообмен. Таким образом, левосторонняя сердечная недостаточность часто проявляется респираторными симптомами: одышка, ортопноэ и пароксизмальная ночная одышка. При тяжелой кардиомиопатии, более очевидными становятся эффекты снижения сердечного выброса и недостаточной перфузии. Выраженными симптомами будут являться холодные и липкие конечности, цианоз, перемежающаяся хромота, общая слабость, головокружение и обмороки. Низкий уровень кислорода в крови, вызванный отеком легких, вызывает вазоконстрикцию в малом круге кровообращения, что приводит к легочной гипертензии. Поскольку правый желудочек дает значительно более низкое давление, чем левый желудочек (примерно 20 мм рт.ст. против около 120 мм рт.ст., соответственно, у здорового человека), но, тем не менее, создает сердечный выброс в точности равный выбросу левого желудочка, это означает, что небольшое увеличение легочного сосудистого сопротивления вызывает значительное увеличение объема работы, которую должен выполнить правый желудочек. Тем не менее, основным механизмом, с помощью которого левосторонняя сердечная недостаточность приводит к правосторонней сердечной недостаточности, на самом деле, не очень хорошо понимается. В некоторых теориях участвуют механизмы, которые опосредуются нейрогормональной активацией. Механические эффекты могут также вносить свой вклад. Когда левый желудочек надувается, внутрижелудочковая перегородка перемещается в правый желудочек, уменьшая способность правого желудочка.
Систолическая дисфункция
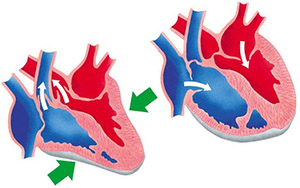 Сердечная недостаточность, вызванная систолической дисфункцией, более легко распознается. Её можно упрощенно описать как недостаточность насосной функции сердца. Она характеризуется снижением фракции выброса (менее 45%). Сила сокращения желудочков ослабляется и становится неадекватной для создания адекватного ударного объема, что приводит к недостаточному сердечному выбросу. В общем, это вызывается дисфункцией или разрушением кардиомиоцитов или их молекулярных компонентов. При врожденных заболеваниях, таких как мышечная дистрофия Дюшенна, повреждается молекулярная структура отдельных миоцитов. Миоциты и их компоненты могут быть повреждены в результате воспаления (например, при миокардите) или путем инфильтрации (например, при амилоидозе). Токсины и фармакологические средства (такие как этанол, кокаин, доксорубицин и амфетамины) вызывают внутриклеточные повреждения и окислительный стресс. Наиболее распространенным механизмом повреждения является ишемия, провоцирующая инфаркт и образование рубцов. После инфаркта миокарда, мертвые миоциты замещаются рубцовой тканью, что ухудшает функцию миокарда. На эхокардиографии, это проявляется аномальным движением стенки (гипокинезия) или отсутствием движения стенки (акинез).
Поскольку желудочек недостаточно опорожняется, увеличивается желудочковое конечное диастолическое давление и объем. Это передается в предсердие. На левой стороне сердца, повышенное давление передается на легочную сосудистую систему, и полученное в результате гидростатическое давление способствует экстравазации жидкости в паренхиме легкого, вызывая отек легких. На правой стороне сердца, повышенное давление передается на системное венозное кровообращение и системное капиллярное русло, способствуя транссудации жидкости в тканях органов-мишеней и конечностях, что приводит к зависимым периферическим отекам.
Сердечная недостаточность, вызванная систолической дисфункцией, более легко распознается. Её можно упрощенно описать как недостаточность насосной функции сердца. Она характеризуется снижением фракции выброса (менее 45%). Сила сокращения желудочков ослабляется и становится неадекватной для создания адекватного ударного объема, что приводит к недостаточному сердечному выбросу. В общем, это вызывается дисфункцией или разрушением кардиомиоцитов или их молекулярных компонентов. При врожденных заболеваниях, таких как мышечная дистрофия Дюшенна, повреждается молекулярная структура отдельных миоцитов. Миоциты и их компоненты могут быть повреждены в результате воспаления (например, при миокардите) или путем инфильтрации (например, при амилоидозе). Токсины и фармакологические средства (такие как этанол, кокаин, доксорубицин и амфетамины) вызывают внутриклеточные повреждения и окислительный стресс. Наиболее распространенным механизмом повреждения является ишемия, провоцирующая инфаркт и образование рубцов. После инфаркта миокарда, мертвые миоциты замещаются рубцовой тканью, что ухудшает функцию миокарда. На эхокардиографии, это проявляется аномальным движением стенки (гипокинезия) или отсутствием движения стенки (акинез).
Поскольку желудочек недостаточно опорожняется, увеличивается желудочковое конечное диастолическое давление и объем. Это передается в предсердие. На левой стороне сердца, повышенное давление передается на легочную сосудистую систему, и полученное в результате гидростатическое давление способствует экстравазации жидкости в паренхиме легкого, вызывая отек легких. На правой стороне сердца, повышенное давление передается на системное венозное кровообращение и системное капиллярное русло, способствуя транссудации жидкости в тканях органов-мишеней и конечностях, что приводит к зависимым периферическим отекам.
Диастолическая дисфункция
Сердечная недостаточность, вызванная диастолической дисфункцией, как правило, описывается как обратная неспособность желудочка адекватно расслабиться и, как правило, характеризуется более жесткими стенками желудочков. «Жесткость» и сократимость стенки желудочка в диастоле была впервые описана Пьером-Симоном Лапласом. Это приводит к неадекватному наполнению желудочка, и, следовательно, к неадекватному ударному объему (УО). УО – это математический термин, который поддается манипулированию многими переменными. Невозможность желудочковой релаксации также приводит к повышению конечного диастолического давления, и конечный результат идентичен систолической дисфункции (отек легких в случае левосторонней сердечной недостаточности, периферический отек при правосторонней сердечной недостаточности). Диастолическая дисфункция может быть вызвана процессами, подобными механизмами, которые вызывают систолическую дисфункции, в частности, способствуя ремоделированию сердца. Диастолическая дисфункция может не проявляться, помимо физиологических крайностей, если систолическая функция сохраняется. Пациент может совершенно не проявлять симптомов в состоянии покоя. Тем не менее, пациент может быть чрезвычайно чувствителен к увеличению частоты сердечных сокращений, а также к внезапным приступам тахикардии (которые могут быть вызваны просто физиологическими реакциями на нагрузки, лихорадку или обезвоживание, или патологические тахиаритмии, такие как фибрилляция предсердий с быстрым желудочковым ответом), что может привести к внезапному отеку легких. Адекватное регулирование скорости (как правило, при приеме фармакологического средства, замедляющего АВ проводимость, такого как блокатор кальциевых каналов или бета-блокатор), является ключом к предотвращению декомпенсации. Диастолическая функция левого желудочка может быть определена с помощью эхокардиографии путем измерения различных параметров, таких как отношение E/А (коэффициент наполнения левого желудочка от раннего к мерцательному), время торможения Е (ранее наполнение левого желудочка) и время изоволюмической релаксации.
Диагностика
Не существует «золотого стандарта» для диагностики сердечной недостаточности. Национальный институт здравоохранения и совершенства медицинской помощи Великобритании рекомендует проводить измерения уровней мозгового натрийуретического пептида с последующим УЗИ сердца, если анализ был положительным. 10)
Визуализация
Эхокардиография обычно используется для поддержки клинического диагноза сердечной недостаточности. В этой процедуре используется ультразвук для определения ударного объема сердца (УО, количество крови в сердце, которое выходит из желудочков с каждым ударом), конечного диастолического объема (КДО, общее количество крови в конце диастолы), и значение УО, пропорциональное КДО, значение, известное как фракция выброса (ФВ). В педиатрии, укорочение фракция является предпочтительной мерой систолической функции. Как правило, ФВ должна быть в пределах от 50% до 70%; при систолической сердечной недостаточности она падает ниже 40%. Эхокардиография может также определить клапанную болезнь сердца и оценить состояние перикарда (соединительной ткани вокруг сердца). Эхокардиография может также помочь установить, какое лечение поможет пациенту, лекарства, введение имплантируемого кардиовертердефибриллятора или сердечная ресинхронизирующая терапия. Эхокардиография также может помочь определить, является ли острая ишемия миокарда провоцирующий причиной, и может проявляться в виде региональных аномалий движения стенки на эхо. Рентгеновское сканирование груди часто используется в диагностике ХСН. В случае, если СН компенсирована, рентген может показать кардиомегалию (видимое расширение сердца), количественно измеряемое как кардиоторакальный индекс (пропорция размера сердца к объему груди). При левожелудочковой недостаточности, может наблюдаться перераспределение сосудов («утечка верхней доли крови » или «цефализация»), линии Керли, перибронхиальная инфильтрация вокруг бронхов и интерстициальный отек. Ультразвуковое исследование легких может также показать линии Керли. 11)
Электрофизиология
Электрокардиограмма (ЭКГ) может использоваться для выявления аритмии, ишемической болезни сердца, гипертрофия правого и левого желудочка, и наличия задержки проводимости или аномалий (например, блокада левой ножки пучка Гиса). Хотя эти выводы не являются специфическими для диагностики сердечной недостаточности, нормальная ЭКГ практически исключает систолическую дисфункцию левого желудочка.
Анализы крови
Анализы крови, выполняемые в плановом порядке, включают анализ электролитов (натрий, калий), измерение функции почек, тесты функции печени, тесты функции щитовидной железы, полный анализ крови, и часто – измерение C-реактивного белка, если есть подозрение на инфекцию. Повышенный уровень натрийуретического пептида B-типа (BNP) свидетельствует о сердечной недостаточности. Кроме того, BNP может быть использован для дифференциации причины одышки (из-за сердечной недостаточности или из-за других причин). При подозрении на инфаркт миокарда, могут быть использованы различные сердечные маркеры. По данным мета-анализа, в котором сравнивались BNP и N-терминальный натрийуретический пептид головного мозга (NTproBNP) в диагностике сердечной недостаточности, BNP является лучшим показателем сердечной недостаточности и систолической дисфункции левого желудочка. В группах пациентов с симптомами, диагностическое отношение шансов, составляющее 27 для BNP, сравнивается с чувствительностью 85% и специфичностью 84% при выявлении сердечной недостаточности. 12)
Ангиография
Сердечная недостаточность может быть результатом заболевания коронарной артерии, и его прогноз отчасти зависит от способности коронарных артерий обеспечивать кровоснабжение миокарда (сердечной мышцы). В результате, для определения возможности реваскуляризации может быть использована коронарография через чрескожное коронарное вмешательство или шунтирование.
Мониторинг
Для оценки прогресса пациентов, проходящих лечение по поводу сердечной недостаточности, часто используются различные показатели. К ним относится баланс жидкости (расчет потребления и выделения жидкости), мониторинг массы тела (который в краткосрочной перспективе отражает перераспределение жидкости).
Классификация
Существует множество различных способов классификации сердечной недостаточности, в том числе: По стороне сердца (левосторонняя сердечная недостаточность / правосторонняя сердечная недостаточность). Правосторонняя сердечная недостаточность нарушает легочный кровоток в легкие. Левосторонняя сердечная недостаточность ставит под угрозу аортальный поток к телу и мозгу. Левосторонняя сердечная недостаточность часто приводит в долгосрочной перспективе к недостаточности правых отделов сердца. Связана ли аномалия с недостаточным сокращением (систолической дисфункцией), или же с недостаточным расслаблением сердца (диастолическая дисфункция), или же с обоими случаями. Является ли проблема в первую очередь увеличением венозного обратного давления (конечно-диастолическое давление), или же непредоставлением адекватной артериальной перфузии (постнагрузка). Связана ли аномалия с низким сердечным выбросом и высоким уровнем системного сосудистого сопротивления или с высоким сердечным выбросом с низким сосудистым сопротивлением (сердечная недостаточность с низким выходом по сравнению с сердечной недостаточностью с высоким выходом).
- Степень функциональных нарушений (как это отражено в функциональной классификации Нью-Йоркской кардиологической ассоциации [41])
- Степень сосуществующих заболеваний: сердечная недостаточность / системная гипертензия, сердечная недостаточность / легочная гипертензия, сердечная недостаточность / сахарный диабет, сердечная недостаточность / почечная недостаточность и т.д.
Функциональная классификация в целом зависит от функциональной классификации Нью-Йоркской ассоциации сердца. Классы (I-IV):
- Класс I: никаких ограничений в какой-либо деятельности; нет никаких симптомов при выполнении обычных видов деятельности.
- Класс II: слабое, умеренное ограничение активности; пациенту комфортно в покое или при легкой физической нагрузке.
- Класс III: резкое ограничение какой-либо деятельности; пациенту комфортно только в состоянии покоя.
- Класс IV: любая физическая активность приносит дискомфорт и симптомы возникают в состоянии покоя.
- Этот метод оценки описывает тяжесть симптомов и может быть использован для оценки эффективности лечения. В то время как его использование широко распространено, оценка NYHA не очень воспроизводима и не может надежно предсказать толерантность пациента к физической нагрузке при формальном тестировании. 13)
В руководящих принципах Американского колледжа кардиологии / Американской кардиологической ассоциации 2001 года, рабочая группа представила четыре стадии сердечной недостаточности:
- Стадия A: Пациенты с высоким риском развития СН в будущем, но без функциональной или структурной болезни сердца.
- Стадия B: структурное расстройство сердца, без симптомов на любой стадии.
- Стадия C: предыдущие или текущие симптомы сердечной недостаточности в контексте основной структурной проблемы с сердцем, однако, симптомы можно побороть путем медицинского лечения.
- Стадия D: запущенное заболевание требует помещения больного в стационар, пересадки сердца или паллиативной помощи.
Алгоритмы
Существуют различные алгоритмы для диагностики сердечной недостаточности. Например, алгоритм, используемый во Фрамингемском исследовании сердца, использует в основном критерии физического обследования. В отличие от этого, более обширный алгоритм Европейского общества кардиологов взвешивает разницу между поддерживающими и противоположными параметрами из истории болезни, физического обследования, дополнительных медицинских тестов, а также ответа на терапию.
Фрамингемские критерии
По критериям Фрамингемского исследования сердца, диагноз застойной сердечной недостаточности (сердечная недостаточность с ослабленной возможностью накачки) требует одновременного наличия, по меньшей мере, двух из следующих основных критериев или одного из основных критериев в сочетании с двумя из следующих неосновных критериев. Основные критерии включают в себя увеличенный объем сердца на рентгене грудной клетки, S3 галоп (третий звук сердца), острый отек легких, эпизоды пробуждения ото сна, хватая ртом воздух, хрипы при аускультации легких, центральное венозное давление более 16 см H2О в правом предсердии, вздутие яремной вены, положительный печёночно-яремный рефлюкс, и потеря веса более 4,5 кг за 5 дней в ответ на лечение (иногда классифицируется как незначительный критерий) 14). Неосновные критерии включают аномально быструю частоту сердечных сокращений (более 120 ударов в минуту), ночной кашель, затруднение дыхания с физической активностью, плеврит, уменьшение жизненной емкости легких на одну треть от записанного максимума, увеличение печени, а также двусторонние опухоли лодыжки. Неосновные критерии являются приемлемыми, только если они не могут быть отнесены к другим медицинским состояниям, таким как легочная гипертензия, хроническое заболевание легких, цирроз печени, асцит или нефротический синдром. Критерии Фрамингемского исследования сердца на 100% чувствительны и на 78% специфичны для выявления лиц с определенной застойной сердечной недостаточностью.
Дифференциальная диагностика
Есть несколько терминов, которые тесно связаны с сердечной недостаточностью, а также могут быть причиной сердечной недостаточности, однако их не следует путать с СН. Остановка сердца и асистолия относятся к ситуациям, в которых сердечный выброс отсутствует вообще. Без срочного лечения, эти состояния приводят к внезапной смерти. Инфаркт миокарда («сердечный приступ») – это повреждение сердечной мышцы вследствие недостаточного кровоснабжения, как правило, в результате блокировки коронарной артерии. Кардиомиопатия относится конкретно к проблемам внутри сердечной мышцы, и эти проблемы могут привести к сердечной недостаточности. Ишемическая кардиомиопатия предполагает, что причиной повреждения мышц является болезнь коронарной артерии. Дилатационная кардиомиопатия подразумевает, что повреждение мышц привело к расширению сердца. Гипертрофическая кардиомиопатия предполагает расширение и утолщение сердечной мышцы.
Профилактика
Риск развития сердечной недостаточности у человека находится в обратной зависимости от уровня физической активности. Те, кто достиг, по меньшей мере, 500 метаболических эквивалентов-минут / неделю (рекомендуемый минимум согласно руководящим принципам США), имели более низкий риск сердечной недостаточности, чем лица, не сообщавшие о том, что осуществляли физические упражнения в свободное время; снижение риска сердечной недостаточности было еще больше у тех, кто занимается более высоким уровнем физической активности, чем рекомендованный минимум. 15)
Лечение сердечной недостаточности
 Лечение направлено на улучшение симптомов и предотвращение прогрессирования заболевания. Также необходимо обратить внимание на реверсивные причины сердечной недостаточности (например, инфекции, употребления алкоголя, анемия, тиреотоксикоз, аритмия, гипертония). Необходимые меры лечения включают изменение образа жизни и фармакологическое лечение, а иногда – применение различных устройств и в редких случаях – трансплантация сердца.
Лечение направлено на улучшение симптомов и предотвращение прогрессирования заболевания. Также необходимо обратить внимание на реверсивные причины сердечной недостаточности (например, инфекции, употребления алкоголя, анемия, тиреотоксикоз, аритмия, гипертония). Необходимые меры лечения включают изменение образа жизни и фармакологическое лечение, а иногда – применение различных устройств и в редких случаях – трансплантация сердца.
Острая декомпенсированная сердечная недостаточность
При острой декомпенсированной сердечной недостаточности (ОДСН), немедленная цель лечения состоит в том, чтобы восстановить адекватную перфузию и доставку кислорода к концевым органам для обеспечения адекватного функционирования дыхательных путей, дыхания и кровообращения. Непосредственные процедуры обычно включают введение комбинации вазодилататоров, таких как нитроглицерин, диуретиков, таких как фуросемид, и, возможно, применение неинвазивной вентиляции с положительным давлением.
Длительное лечение
Основными целями лечения для людей с хронической сердечной недостаточностью являются продление жизни, профилактика острой декомпенсации и уменьшение симптомов, что позволит жить более активно. Сердечная недостаточность может быть результатом различных условий. При рассмотрении вопроса о лечении, важно сначала исключить обратимые причины, в том числе заболевания щитовидной железы, анемию, хроническую тахикардию, злоупотребление алкоголем, артериальную гипертензию и дисфункцию одного или нескольких клапанов сердца. Лечение основной причины, как правило, является первым подходом в лечении сердечной недостаточности. Тем не менее, в большинстве случаев, основную причину либо нельзя обнаружить, либо же лечение основной причины не восстанавливает нормальное функционирование сердца. В этих случаях, применяются поведенческие, медицинские и средства и специальные устройства, которые могут обеспечить существенное улучшение результатов, включая облегчение симптомов, толерантность к физической нагрузке, а также снижение вероятности госпитализации или смерти.
Стиль жизни
Поведенческая модификация является главным фактором любой долговременной программы лечения сердечной недостаточности, при этом особое значение имеют диетические руководящие принципы в отношении потребления жидкости и соли. Физические упражнение следует поощрять и выполнять в соответствии с индивидуальными возможностями. Включение регулярной физической активности как часть программы реабилитации может значительно улучшить качество жизни и снизить риск госпитализации в связи с ухудшением симптомов, однако нет никаких доказательств относительно снижения уровня смертности в результате физических упражнений. Кроме того, не ясно, будут ли эти доказательства распространены на людей с сердечной недостаточностью с сохраненной фракцией выброса (HFpEF) или людей, осуществляющих физические упражнения происходят исключительно в домашних условиях. Визиты врача и регулярный мониторинг в клиниках сердечной недостаточности уменьшает необходимость в госпитализации и улучшает продолжительность жизни 16).
Медикаментозное лечение
Терапия первой линии для людей с сердечной недостаточностью, обусловленной сниженной систолической функцией, должна включать ингибиторы ангиотензин-превращающего фермента (АПФ) (ACE-I) или блокаторы рецепторов ангиотензина (БРА), если у человека наблюдается побочный эффект ACE-I в виде долгосрочного кашля. Применение лекарств из этого класса связано с улучшением выживаемости и качества жизни у людей с сердечной недостаточностью. Бета-адреноблокаторы (бета-блокаторы) также составляют часть первой линии лечения, усиливая положительное воздействие ACE-I/АРБ на симптомы и смертность. Положительное действие бета-блокаторов на риск смертности у пациентов с систолической дисфункцией, которые также имеют фибрилляцию предсердий (ФП), является более ограниченным, чем у пациентов, не имеющих ФП. Если фракция выброса не уменьшается (HFpEF), преимущества бета-блокаторов меньше. Снижение риска смертности наблюдалось, однако не наблюдалось снижения госпитализации из-за неконтролируемых симптомов. 17) У людей с непереносимостью ингибиторов АПФ и БРА или у лиц со значительной дисфункцией почек, использование комбинации гидралазина и нитратов длительного действия, таких как изосорбид динитрата, является эффективной альтернативой. Этот режим снижает смертность у людей с умеренной сердечной недостаточностью. Это может быть особенно полезно афроамериканцам (АА). У симптоматических АА, гидралазин и изосорбид динитрат (H + I) может быть добавлен в курс ACE-I или БРА. У людей с заметно сниженной фракцией выброса, использование антагониста альдостерона, в дополнение к бета-блокаторам и ACE-I, может улучшить симптомы и уменьшить смертность. Препараты второго ряда для лечения ХСН не снижают риск смертности. Дигиталис является одним из таких препаратов. Его узкое терапевтическое окно, высокая степень токсичности, а также отсутствие доказательств снижения смертности снизили его роль в клинической практике. В настоящее время он используется только у небольшого числа пациентов с трудно поддающимися лечению симптомами с фибрилляцией предсердий и / или с хронически низким кровяным давлением. Диуретики считаются основным средством для лечения накопления жидкости, и включают в себя такие классы, как петлевые, тиазидные, а также калийсберегающие. Несмотря на широкое использование, данные об их эффективности и безопасности ограничены, за исключением антагонистов спиронолактона. В недавно опубликованном обзоре Кокрейновского сотрудничества было обнаружено, что в небольших исследованиях, использование мочегонных средств снижает риск смертности у пациентов с сердечной недостаточностью. Однако, неясно, до какой степени эти результаты могут быть экстраполированы на общую популяцию, из-за небольшого количества участников в указанных работах. 18) Анемия является независимым фактором смертности у людей с хронической сердечной недостаточностью. Лечение анемии значительно улучшает качество жизни людей с сердечной недостаточностью, часто с уменьшением тяжести по классификации NYHA, а также повышает уровень смертности. Последние Европейские рекомендации (2012 г) рекомендуют скрининг для железодефицитной анемии и лечение с применением парентерального железа, если будет обнаружена анемия. Спорной является методика противодействования свертыванию у людей с СН, как правило, с выбросом фракций левого желудочка <35%, но в целом, люди с сосуществующей фибрилляцией предсердий, предшествующей эмболией или условиями, которые увеличивают риск возникновения эмболии, такими как амилоидоз, неуплотненность левого желудочка, семейная дилатационная кардиомиопатия или тромбоэмболизм у родственников первой степени родства. 19)
Минимально инвазивные методы лечения
У людей с тяжелой кардиомиопатией (фракция выброса левого желудочка менее 35%), или у пациентов с рецидивирующей желудочковой тахикардией (ЖТ) или злокачественной аритмией, для снижения риска развития тяжелых угрожающих жизни аритмий рекомендуется лечение с автоматическим имплантируемыми дефибрилляторами (АИД). АИД не улучшают симптоматику и не уменьшают частоту возникновения злокачественных аритмий, но позволяют снизить смертность от этих аритмий, часто в сочетании с антиаритмическими препаратами. У людей с выбросом левого желудочка ниже 35%, частота желудочковой тахикардии или внезапной сердечной смерти достаточно высока, чтобы оправдать размещение АИД. Именно поэтому использование АИД рекомендуется в руководствах. Модуляция сократимости сердца (МСС) является средством для лечения людей с систолической сердечной недостаточностью левого желудочка от умеренной до тяжелой степени (класс II-IV NYHA). МСС повышает и прочность желудочков, и насосную способность сердца. Механизм МСС основан на стимуляции сердечной мышцы невозбуждающими электрическими сигналами (НЭС) при помощи устройства, напоминающего кардиостимулятор. МСС особенно подходит для лечения сердечной недостаточности с нормальной продолжительностью желудочкового комплекса (120 мс или меньше), и, как было показано, способствует улучшению симптомов, качества жизни и толерантности к физической нагрузке. МСС одобрен для использования в Европе, но не одобрен в настоящее время в Северной Америке. 20) У около одной трети людей с фракцией выброса левого желудочка (ФВ) ниже 35%, заметно изменилась проводимость в желудочках, что привело к несинхронной деполяризации правого и левого желудочков. Это особенно проблематично у людей с блокадой левой ножки пучка Гиса (закупорка одного из двух первичных пучков проводящих волокон, берущих свое начало у основания сердца и переносящих деполяризующие импульсы в левый желудочек). Используя специальный алгоритм стимуляции, бивентрикулярная сердечная ресинхронизирующая терапия (СРТ) может инициировать нормальную последовательность деполяризации желудочков. У людей с ФВ ниже 35% и длительной продолжительностью зубцов ЭКГ (БЛНПГ или зубцы ЭКГ 150 мс или более) происходит улучшение симптомов и смертности, когда СРТ добавляется к стандартной медикаментозной терапии. Тем не менее, у двух третей людей без продленной продолжительности зубцов ЭКГ, СРТ фактически может быть вредной.
Хирургические методы лечения
Люди с наиболее тяжелой сердечной недостаточностью могут быть кандидатами на установку вентрикулярных вспомогательных устройств (ВВУ). ВВУ, которые обычно используются в качестве моста к пересадке сердца, в последнее время используются в качестве целевого лечения сердечной недостаточности. В некоторых случаях, может применяться трансплантация сердца. Хотя этот способ может решить проблемы, связанные с сердечной недостаточностью, человека необходимо поддерживать на иммуносупрессивном режиме для предотвращения отторжения. 21) Основным ограничением этого варианта лечения является недостаток сердец для трансплантации.
Паллиативная помощь
Люди с ХСН часто проявляют значительные симптомы, такие как одышка и боль в груди. Паллиативная помощь может не только обеспечивать управление симптомов, но и помогать с заблаговременным планированием помощи, целями ухода в случае значительного ухудшения самочувствия, и обеспечении медицинской доверенности пациента. Без пересадки, сердечная недостаточность не может быть обратимой и сердечная функция, как правило, со временем ухудшается. Увеличивается количество больных с IV стадией сердечной недостаточности (неразрешимыми симптомами усталости, одышки или боли в груди в состоянии покоя, несмотря на оптимальную медикаментозную терапию).
Прогноз
Прогноз при сердечной недостаточности может быть оценен несколькими способами, включая клинические правила прогнозирования и кардиопульмональные тесты с физической нагрузкой. В правилах клинических прогнозов используются разные клинические факторы, такие как лабораторные анализы и показатели артериального давления для оценки прогноза. Среди нескольких правил клинического прогнозирования острой сердечной недостаточности, существует «правило ЭФФЕКТ», которое немного превосходит другие правила, что касается разделения пациентов и выявления лиц с низким риском смерти во время госпитализации или в течение 30 дней. Простыми методами для выявления пациентов с низким риском:
- Правило ADHERE: у больных с уровнем азота в мочевине крови < 43 мг / дл и систолическим артериальным давлением минимум 115 мм рт.ст., имеется менее 10% вероятность смерти в стационаре или осложнений.
- Правило BWH указывает на то, что у пациентов с систолическим АД более 90 мм рт.ст., частотой дыхания 30 или менее вдохов в минуту, уровнем натрия в сыворотке более 135 ммоль / л, и отсутствием новых изменений ST-T волны, имеется менее чем 10% риск смерти в стационаре или осложнений.
Очень важный метод оценки прогноза у продвинутых пациентов с сердечной недостаточностью является сердечно-нагрузочное тестирование (СНТ). Проведение СНТ требуется до трансплантации сердца в качестве индикатора прогноза. Сердечно-нагрузочное тестирование включает в себя измерение выдыхаемого кислорода и углекислого газа во время физических упражнений. Пиковое потребление кислорода (VO2 макс) используется в качестве индикатора прогноза. По общему правилу, VO2 макс меньше 12-14 см / кг / мин указывает на плохое выживание и предполагает, что пациент может быть кандидатом на пересадку сердца. Пациенты с VO2 макс <10 см / кг / мин имеют явно худший прогноз. В самых последних руководящих принципах Международного общества трансплантация сердца и легких (ISHLT) также предлагались два других параметра, которые могут быть использованы для оценки прогноза при сердечной недостаточности, оценки выживаемости при сердечной недостаточности и применения критерия теста VE/ VCO2 наклон> 35 из теста СНТ. Оценка выживаемости при сердечной недостаточности рассчитывается с использованием комбинации клинических предикторов и максимального VO2 от теста сердечно-легочного упражнения. Сердечная недостаточность ассоциируется со значительным ослаблением физического и психического здоровья, что приводит к заметному снижению качества жизни. За исключением сердечной недостаточности, вызванной обратимых условиях, состояние обычно ухудшается с течением времени. Несмотря на то, что некоторые люди с СН могут жить много лет, прогрессирующее заболевание связано с общим годовым коэффициентом смертности 10%. Примерно 18 человек из каждых 1000 человек будут испытывать ишемический инсульт в течение первого года после установления диагноза СН. Поскольку продолжительность последующих дополнительных данных увеличивается, данные об инфарктах возрастают до почти 50 инфарктов в 1000 случаев СН в течение 5 лет.
Эпидемиология
Сердечная недостаточность связана с расходами высоким уровнем расходов на медицинское обслуживание и здравоохранение, в основном из-за стоимости госпитализаций; затраты, по оценкам, составляют 2% от общего бюджета Национальной службы здравоохранения в Соединенном Королевстве, и более $ 35 млрд в Соединенных Штатах. 22) Сердечная недостаточность является основной причиной госпитализации у людей старше 65 лет. В развитых странах, средний возраст пациентов с сердечной недостаточностью составляет 75 лет. В развивающихся странах, два-три процента населения имеют сердечную недостаточность, но среди людей 70-80 лет, СН встречается в 20-30 процентов случаев. Более 20 миллионов человек во всем мире имеют сердечную недостаточность. Распространенность и частота сердечной недостаточности увеличивается, в основном, из-за увеличения продолжительности жизни, но также и из-за увеличения распространенности факторов риска (гипертония, сахарный диабет, дислипидемия и ожирение) и улучшения показателей выживаемости от других видов сердечно-сосудистых заболеваний (инфаркт миокарда, заболевания клапанов сердца и нарушения ритма). 23) В Соединенных Штатах, сердечная недостаточность затрагивает 5,8 миллионов человек, и каждый год диагностируется 550000 новых случаев. В 2011 году, застойная сердечная недостаточность являлась наиболее распространенной причиной госпитализации для взрослых в возрасте от 85 лет и старше, и второй наиболее распространенной причиной для взрослых людей в возрасте 65-84 лет. Предполагается, что один из пяти взрослых в возрасте 40 лет будет страдать сердечной недостаточностью во определенный промежуток времени до конца жизни и около половины людей, у которых развивается сердечная недостаточность, умирают в течение 5 лет после постановки диагноза. 24) СН значительно более распространена среди афроамериканцев, латиноамериканцев, коренных американцев и недавних иммигрантов из стран восточного блока, таких как Россия. Такая высокая распространенность СН среди этнических меньшинств связана с высоким уровнем заболеваемости диабетом и гипертонией. У многих новых иммигрантов в США, высокая распространенность сердечной недостаточности была в значительной степени связано с отсутствием профилактической медицинской помощи или некачественным лечением. Почти один из каждых четырех пациентов (24,7%), госпитализированных в США с застойной сердечной недостаточностью, вновь попадают в больницу в течение 30 дней. Кроме того, более 50% пациентов нуждаются в повторном приеме в течение 6 месяцев после лечения, а средняя продолжительность пребывания в стационаре составляет 6 дней. В тропических странах, наиболее частой причиной СН является клапанная болезнь сердца или какой-либо тип кардиомиопатии. Поскольку развивающиеся страны стали более богатыми, наблюдается также увеличение числа случаев диабета, гипертонии и ожирения, которые, в свою очередь, повышают риск развития сердечной недостаточности. Застойная сердечная недостаточность является основной причиной повторных госпитализаций в США. В исследовании 18 штатов, пациенты Medicare в возрасте 65 лет и старше были госпитализированы (24.5 пожилых пациентов на 100 госпитализаций) в 2011 г. В том же году, пациенты Medicaid были госпитализированы в количестве 30,4 человек на 100 госпитализаций, и незастрахованные пациенты были госпитализированы в количестве 16.8 человек на 100 госпитализаций. Самые высокие показатели повторной госпитализации наблюдаются касательно обеих категорий пациентов. Следует отметить, что застойная сердечная недостаточность не входит в первую десятку заболеваний с наибольшим количеством 30-дневных повторных госпитализаций среди лиц с частной страховкой.
Пол
Мужчины имеют более высокий риск сердечной недостаточности, но в целом уровень распространенности похож у обоих полов, так как женщины живут дольше после начала развития сердечной недостаточности. Женщинам, как правило, ставится диагноз сердечной недостаточности в более старшем возрасте (после менопаузы), они чаще, чем мужчины, имеют диастолическую дисфункцию, и, возможно, испытывают более низкое качество жизни после постановки диагноза, чем мужчины. 25)
Экономика
В 2011 году, не гипертоническая застойная сердечная недостаточность была одним из десяти самых дорогих заболеваний в стационарных госпиталях в США, с совокупными стационарными больничными расходами выше $ 10,5 млрд. 26)
Исследование
 Существуют данные низкого качества о том, что терапия стволовыми клетками может помочь в лечении СН. Хотя эти данные указали на положительные результаты, доказательства были более низкого качества, чем другие доказательства, не показавшие преимуществ.
В статье 2012 года в британском журнале Heart говорится, что диета с низким содержанием соли повышает риск смерти у больных с застойной сердечной недостаточностью. Это заявление впоследствии было опровергнуто. Журнал отрекся от статьи в 2013 году, потому что в двух из упомянутых в нем исследований содержатся дублирующиеся данные, которые не могут быть проверены. 27)
Существуют данные низкого качества о том, что терапия стволовыми клетками может помочь в лечении СН. Хотя эти данные указали на положительные результаты, доказательства были более низкого качества, чем другие доказательства, не показавшие преимуществ.
В статье 2012 года в британском журнале Heart говорится, что диета с низким содержанием соли повышает риск смерти у больных с застойной сердечной недостаточностью. Это заявление впоследствии было опровергнуто. Журнал отрекся от статьи в 2013 году, потому что в двух из упомянутых в нем исследований содержатся дублирующиеся данные, которые не могут быть проверены. 27)










